Psoriasis
Dernière révision médicale : 02.04.2024
Auteur : Xavier Gruffat, pharmacien
Résumé sur le psoriasis
 Le psoriasis est une affection génétique auto-immune chronique non contagieuse de la peau. Il s’agit d’un trouble courant touchant environ 2 à 3% de la population mondiale, jusqu’à 4% en France1. Le type le plus fréquent (dans 80 à 90% des cas) est le psoriasis en plaques ou vulgaire. Le psoriasis est une maladie complexe qui prend racine dans le système immunitaire2.
Le psoriasis est une affection génétique auto-immune chronique non contagieuse de la peau. Il s’agit d’un trouble courant touchant environ 2 à 3% de la population mondiale, jusqu’à 4% en France1. Le type le plus fréquent (dans 80 à 90% des cas) est le psoriasis en plaques ou vulgaire. Le psoriasis est une maladie complexe qui prend racine dans le système immunitaire2.
Renouvellement de la peau très rapide
Une peau saine se régénère naturellement mais le psoriasis entraîne un processus beaucoup plus rapide. Les cellules de la peau se multiplient jusqu’à dix fois plus vite que la normale chez des personnes atteintes de psoriasis, ce qui provoque des démangeaisons et des plaques douloureuses qui peuvent apparaître sur n’importe quelle partie du corps. Ce renouvellement accéléré des nouvelles cellules cutanées signifie qu’elles n’ont pas le temps d’arriver à maturité. En conséquence, au lieu d’être presque invisible, la peau apparaît lâche et blanche.
Causes Les causes exactes du psoriasis restent encore peu connues, on estime que le facteur héréditaire (génétique) pourrait avoir un rôle important, on sait que si un parent souffre de cette maladie le risque pour l’enfant est plus élevé.
Les causes exactes du psoriasis restent encore peu connues, on estime que le facteur héréditaire (génétique) pourrait avoir un rôle important, on sait que si un parent souffre de cette maladie le risque pour l’enfant est plus élevé.
Les principaux facteurs de risque ou déclenchant de la maladie sont le stress, une angine, un coup de soleil, le froid ou encore des troubles psychiques. Le stress peut aussi réduire l’efficacité des traitements contre le psoriasis, avec l’installation d’un cercle vicieux. Découvrez toutes les causes et facteurs déclenchant du psoriasis
Symptômes
Dans le cas du psoriasis en plaques, les cellules s’agglutinent pour former des plaques recouvertes de squames écailleuses blanches ou argentées. On parle aussi de plaques érythématosquameuses. Les patients souffrent également de démangeaisons et d’une peau rouge et irritée.
Les personnes souffrant de psoriasis connaissent des crises qui peuvent entraîner l’apparition de lésions épaisses, rouges et écailleuses sur n’importe quelle partie du corps.
Une complication du psoriasis est l’apparition d’arthrite psoriasique (rhumatisme psoriasique ou psoriasis articulaire) qui concerne environ 30%3 des personnes atteintes de cette maladie chronique. Des complications d’ordre psychologique comme une dépression ou de l’anxiété sont aussi fréquentes.
Traitements
Le traitement du psoriasis dépend de la gravité de la maladie, en cas de psoriasis léger on utilisera surtout des crèmes ou pommades comme des corticoïdes, des dérivés de la vitamine D3 ou encore des kératolytiques.
En cas de psoriasis sévère (grave) ou modéré le médecin pourra continuer à utiliser des crèmes comme en cas de psoriasis léger mais prescrira souvent des séances de PUVAthérapie et/ ou de photothérapie, des immunosuppresseurs (ex. méthotrexate) ou des biologiques (médicaments complexes qui agissent au niveau biologique sur les réactions immunes).
Pour soigner le psoriasis, il existe en mesure complémentaire des traitements alternatifs comme effectuer des bains thermaux par exemple à base d’eau salée, consommer des oméga-3 ou encore prendre des compléments alimentaires à base de vitamines. Découvrez tous les traitements alternatifs et complémentaires du psoriasis
Conseils utiles
Certains bons conseils peuvent améliorer l’état du psoriasis : s’exposer au soleil, manger sainement ou encore lutter contre une peau sèche. Maigrir permet aussi de réduire les symptômes et augmente la qualité de vie, selon une étude danoise publiée en 2016 (Lire davantage sous Bons conseils ci-dessous pour les références à l’étude).
La prévention du psoriasis repose surtout sur une prévention du stress, de la fatigue et le fait d’adopter une bonne hygiène de vie (manger sainement, ne pas fumer et boire peu d’alcool).
Lire aussi : Le psoriasis en 10 questions et réponses, tour d’horizon
Qui consulter ?
Médecine générale – spécialistes – hôpital
 Son médecin généraliste
Son médecin généraliste
En cas de symptômes ou signes de psoriasis, surtout lors d’un psoriasis léger à modéré il est possible de consulter son médecin généraliste. Ce dernier vous orientera vers un médecin spécialiste en cas de besoin.
Son dermatologue
Le dermatologue est le spécialiste de la peau, en cas de psoriasis ce médecin est donc le médecin le plus indiqué, surtout en cas de psoriasis sévère.
Son rhumatologue
Dans certains cas, le psoriasis peut mener à de l’arthrite (rhumatisme psoriasique), le rhumatologue est dans ce cas précis le médecin le plus indiqué. En général les médecins travailleront ensemble (dermatologue, généraliste et rhumatologue) pour un bon suivi du patient.
Il existe probablement dans certaines régions urbaines des centres pluridisciplinaires pour soigner le psoriasis, comme dans des hôpitaux, cliniques ou cabinets de groupe spécialisés.
Pharmacie
Son pharmacien
Le pharmacien pourra seulement délivrer des crèmes ou pommades sans ordonnance. En général il aura plutôt un rôle de suivi des médicaments et de conseil, voire de soutien psychologique.
Le pharmacien peut préparer aussi des pommades salicylées pour prévenir et soigner le psoriasis, on parle de préparation magistrale. Le médecin fait une ordonnance et le pharmacien s’occupe de la préparer dans son officine.
Le pharmacien pourra aussi vous conseiller sur la prise de médicaments biologiques, ces remèdes sont souvent très chers, de ce fait il s’agira de bien les conserver et avoir une utilisation adéquate.
Définition
 Le psoriasis est une maladie chronique, il s’agit d’une affection auto-immune inflammatoire mais non contagieuse de la peau et relativement fréquente.
Le psoriasis est une maladie chronique, il s’agit d’une affection auto-immune inflammatoire mais non contagieuse de la peau et relativement fréquente.
Le psoriasis se caractérise par l’apparition sur la peau de plaques souvent de couleur rouge ou blanche et sous forme de squames (voir sous symptômes), l’apparition du psoriasis se fait souvent par poussées, entrecoupées de phases de rémission.
La cause principale du psoriasis réside dans le fait que le renouvellement des cellules de l’épiderme est fortement accéléré par rapport à la normale (8 jours en cas de psoriasis contre 28 jours en cas normal). Il en résulte une accumulation de cellules de l’épiderme ce qui forme des plaques et des squames. (voir sous causes).
Il faut savoir qu’il existe plusieurs types de psoriasis, le plus fréquent dans 80% à 90% des cas étant le psoriasis en plaques ou psoriasis vulgaire (psoriasis commun), mais aussi le psoriasis en gouttes (10% des cas), le psoriasis du visage, le psoriasis du cuir chevelu ou l’arthrite psoriasique. Chaque type de psoriasis a ses caractéristiques et le médecin adaptera le traitement pour chaque forme.
Epidémiologie
– La Northwestern University, université américaine de référence, mentionne dans un article paru en juin 2016 que 3% de la population mondiale serait touchée par le psoriasis. Selon Health Union, une entreprise américaine spécialisée notamment dans l’étude du psoriasis, cette maladie toucherait au moins 125 millions de personnes dans le monde.
– Aux Etats-Unis, plus de 8 millions de personnes souffrent de psoriasis4.
– En France, en 2023, entre 3% et 4% de la population seraient concernés5, soit 1,5 à 3 millions de personnes.
– En Suisse, on estime qu’environ 2% de la population souffre de psoriasis, soit quelque 150’000 personnes.
– Environ 30% des personnes atteintes de psoriasis souffrent également d’arthrite psoriasique6.
– La répartition de la maladie est égale entre hommes et femmes, aucun sexe ne semble être plus ou moins concerné par cette maladie.
– Les blancs (caucasiens) sont plus touchés par cette maladie que d’autres ethnies comme les noirs. Il existe de ce fait d’importantes différences entre ethnies, dans une certaine population de Chine on observe seulement 0,3% de personnes souffrant de psoriasis et dans une population sélectionnée de l’Antarctique 12% de cas.
– Plus on s’éloigne de l’Equateur et plus l’incidence de la maladie augmente. Par exemple on compte, pour une même population, davantage de cas de psoriasis en Finlande qu’au Venezuela.
– 10% des psoriasiques sont des enfants, ce qui fait que la déclaration du psoriasis pendant l’enfance est plutôt rare, mais toutefois non négligeable. Il semble que chez les enfants le psoriasis soit souvent déclenché (aussi pour la première apparition) par des angines ou d’autres infections pharyngées. Les angines devront être très bien soignées pour éviter ce genre de complication.
Causes
 Les causes du psoriasis ne sont pas encore entièrement connues, on estime cependant que l’origine de cette maladie puisse provenir d’un trouble du système immunitaire. On constate que cette maladie a également une forte composante héréditaire ou génétique. Cela signifie que dans environ un tiers des cas, un parent a souffert ou souffre de cette dermatose.
Les causes du psoriasis ne sont pas encore entièrement connues, on estime cependant que l’origine de cette maladie puisse provenir d’un trouble du système immunitaire. On constate que cette maladie a également une forte composante héréditaire ou génétique. Cela signifie que dans environ un tiers des cas, un parent a souffert ou souffre de cette dermatose.
Les blancs (caucasiens) sont plus souvent atteint de psoriasis, ce qui renforce l’idée d’une forte composante génétique, en effet un gène aurait été trouvé en lien avec le développement du psoriasis.
En mars 2009, des chercheurs de l’EPFZ (Ecole Polytechnique de Zurich) ont découvert que chez les patients souffrant de psoriasis, la protéine SRF est presque totalement absente. Cela confirme qu’une production défaillante de SRF est impliquée dans l’apparition de cette maladie de peau fréquente.
Pour résumer, on peut dire que le psoriasis connaît des causes multifactorielles (génétique, maladie auto-immune et éventuellement des origines environnementales).
Toutefois, des facteurs déclenchant (facteurs aggravant) peuvent stimuler ou aggraver un psoriasis (existant), souvent il s’agit de plusieurs facteurs qui ensemble vont déclencher un psoriasis ou une crise :
 – Le stress, il favorise en particulier les poussées de psoriasis. Selon une étude publiée en 2013, le stress en plus d’être un facteur déclenchant peut aussi réduire l’efficacité des traitements pour soigner le psoriasis. Un risque de cercle vicieux peut exister si le stress n’est pas correctement pris en charge.
– Le stress, il favorise en particulier les poussées de psoriasis. Selon une étude publiée en 2013, le stress en plus d’être un facteur déclenchant peut aussi réduire l’efficacité des traitements pour soigner le psoriasis. Un risque de cercle vicieux peut exister si le stress n’est pas correctement pris en charge.
– Des maladies infectieuses comme l’angine
– Un climat froid (l’hiver dans l’hémisphère nord en Europe, Canada ou aux USA par exemple)
– La prise de certains médicaments (p. ex. lithium, antipaludiques, bêta-bloquants, interféron)
– Un traumatisme dans la vie : décès, licenciement, etc.
– Des problèmes psychiques
– Un excès de poids, l’obésité (confirmé par des études de 2007 et de 2016, lire aussi sous Bons conseils ci-dessous pour une référence sur l’étude)
– Des blessures
– Des facteurs hormonaux (par ex. la grossesse)
– Divers problèmes hormonaux ou métaboliques
– La consommation d’alcool (surtout pour les hommes) et/ou de tabac (serait responsable du quart des cas de psoriasis, confirmé par une étude de 2007)
– Un coup de soleil
Physiologie du psoriasis Comme on ne connaît pas encore exactement le mécanisme du psoriasis, il s’agit principalement d’hypothèses qui doivent encore être confirmées par d’autres études. Les chercheurs estiment que la maladie est provoquée par des problèmes au niveau du système immunitaire, c’est-à-dire le système de défense de l’organisme. Les cellules du système immunitaire impliquées seraient surtout les lymphocytes T (en anglais aussi appelé T cell). Dans une situation normale, ces cellules sont programmées pour lutter contre des agents externes infectieux comme les virus et bactéries mais dans le cas du psoriasis elles attaquent par erreur les propres cellules de la peau.
Comme on ne connaît pas encore exactement le mécanisme du psoriasis, il s’agit principalement d’hypothèses qui doivent encore être confirmées par d’autres études. Les chercheurs estiment que la maladie est provoquée par des problèmes au niveau du système immunitaire, c’est-à-dire le système de défense de l’organisme. Les cellules du système immunitaire impliquées seraient surtout les lymphocytes T (en anglais aussi appelé T cell). Dans une situation normale, ces cellules sont programmées pour lutter contre des agents externes infectieux comme les virus et bactéries mais dans le cas du psoriasis elles attaquent par erreur les propres cellules de la peau.
En plus de raisons génétiques, les causes du psoriasis mentionnées ci-dessus (ex. stress) pourraient donc venir perturber le fonctionnement normal des lymphocytes T en les modifiant pour venir attaquer les propres cellules de la peau. Il existe d’ailleurs des médicaments pour lutter contre le psoriasis appelés modulateurs des lymphocytes T (lire davantage sous Traitement ci-dessous). Les médicaments appelés biologiques (biologics en anglais) agissent aussi au niveau du système immunitaire.
Personnes à risque
Les personnes pouvant souffrir de psoriasis sont principalement des gens de race blanche (caucasienne). Toutefois, toutes les ethnies peuvent néanmoins être atteintes par le psoriasis.
Relevons qu’en général l’âge moyen du début du psoriasis se situe à 28 ans.
On sait aussi que les jeunes hommes alcooliques ou très “tourné sur l’alcool” ont plus de risque de souffrir du psoriasis. Il existerait chez ces individus un lien entre l’alcool et le psoriasis. Il est intéressant de constater que chez les femmes, un lien entre alcoolisme et psoriasis ne serait pas prouvé.
Symptômes
Le psoriasis se déclare souvent entre 15 et 35 ans, souvent au début de le trentaine7, ou après 50 ans.
Symptômes psoriasis en plaques (dans 80 à 90% des cas)
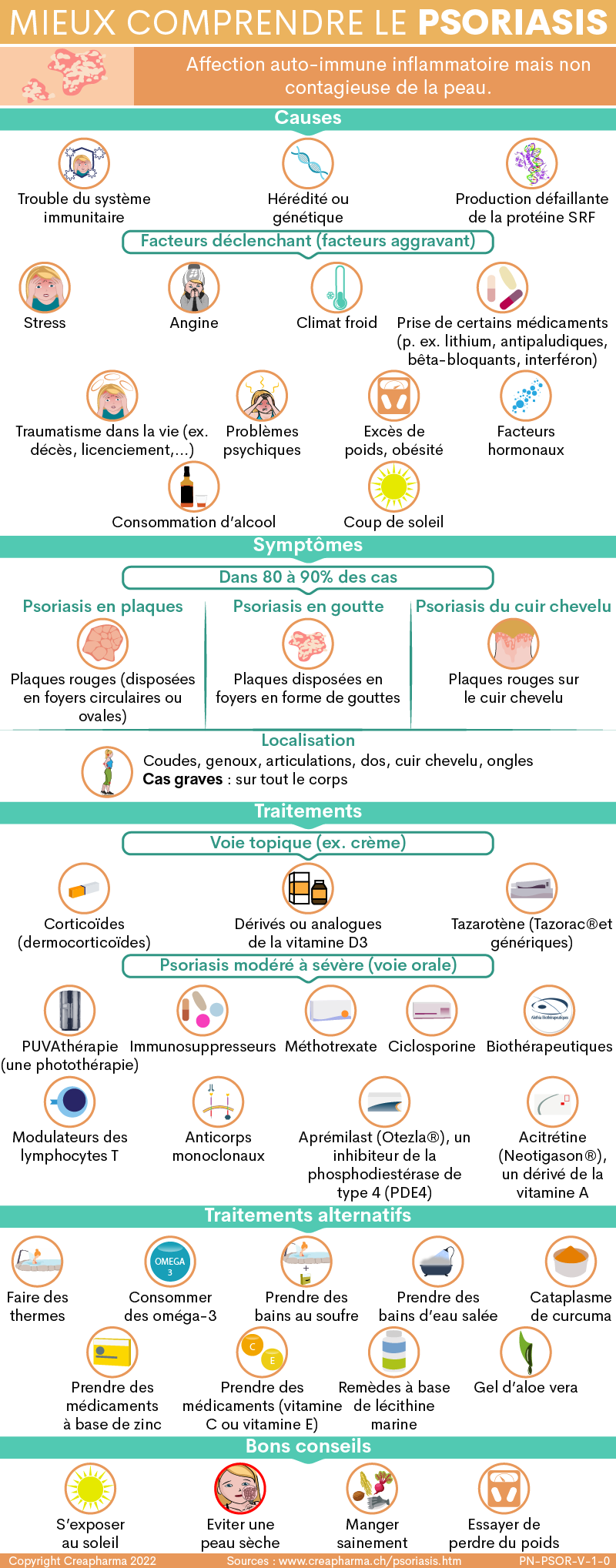
Les symptômes du psoriasis en plaques (psoriasis le plus fréquent), nommé aussi psoriasis vulgaire ou psoriasis commun sont en général : des plaques rouges rugueuses recouvertes par des squames de couleur blanchâtre assez épaisses et bien délimitées souvent disposées en foyers circulaires ou ovales. Dans 20 à 30% des cas ces lésions grattent.
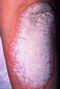
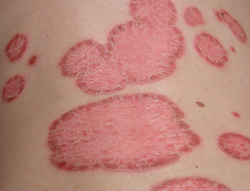
Plus de la moitié des patients atteints de psoriasis en plaques souffrent également de symptômes sur le cuir chevelu.
Psoriasis en goutte
Relevons que dans certains cas, que l’on nomme alors le psoriasis en goutte, les foyers de psoriasis peuvent être beaucoup plus petits et prendre la forme de gouttes. Il semble que le psoriasis en goutte touche de préférence les enfants et les adolescents et survient souvent suite à une angine ou d’autres infections pharyngées.
Localisation du psoriasis
La localisation du psoriasis peut se situer sur les coudes, les genoux, les articulations en général, le dos mais également sur le cuir chevelu (on nomme alors le psoriasis du cuir chevelu) ou les ongles, voire dans des cas plus graves sur tout le corps.
Poussées
Il faut également noter que le psoriasis évolue par poussées, en cas de poussée de psoriasis, votre médecin vous conseillera sur la stratégie thérapeutique à adopter.
Photo d’un cas de psoriasis avancé ou grave (en anglais severe psoriasis)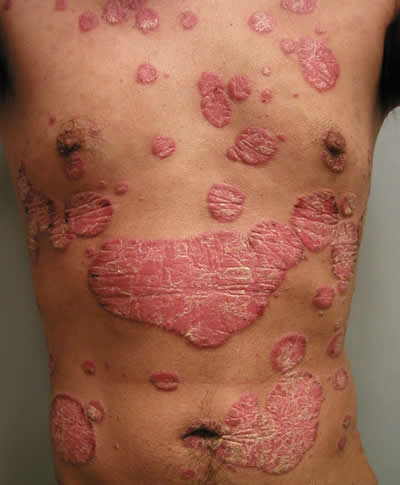
Crédit photo : Penn Medicine (2017)
Diagnostic
 Le psoriasis doit absolument être traité par un médecin. Le médecin pratiquera en général une anamnèse et un diagnostic clinique.
Le psoriasis doit absolument être traité par un médecin. Le médecin pratiquera en général une anamnèse et un diagnostic clinique.
Pour évaluer l’avancée de la maladie, le médecin (ex. dermatologue) peut utiliser le score appelé indice d’étendue et de gravité du psoriasis (en anglais PASI). Le spécialiste mesure et évalue chaque partie du corps en fonction de l’avancée de la maladie.
On estime qu’un psoriasis, c’est-à-dire la présence de plaques de psoriasis, est léger lorsqu’il touche moins de 3% de la surface du corps, modéré de 3 à 10% et grave à plus de 10%.
Il est intéressant de noter que depuis l’identification des symptômes jusqu’au diagnostic d’un médecin, il peut se passer 5 à 8 ans8. Une raison à l’origine de cette longue attente pourrait provenir du fait que beaucoup de personnes consultent un médecin lorsque le psoriasis est déjà dans une phase avancée.
Complications
 Arthrite
Arthrite
Les complications du psoriasis peuvent être le risque de souffrir d’arthrite psoriasique qui concerne environ 30% des personnes atteintes de psoriasis9. Les symptômes de l’arthrite, s’ils apparaissent, se manifestent en général 7 ans après les premiers symptômes du psoriasis10. Mais parfois les symptômes de cette forme d’arthrite peuvent se manifester avant ces 7 ans ou directement lors des premiers symptômes dermatologiques du psoriasis. L’arthrite psoriasique est une affection qui provoque des douleurs articulaires et qui peut mener jusqu’à des déformations articulaires. Néanmoins, pour rassurer les personnes atteintes de psoriasis, il existe des traitements de plus en plus efficace qui permettent de soigner et prévenir ce risque de complications.
Aspect psychologique
Une autre complication, plus générale, est le risque de souffrir de complications d’ordre psychologique (anxiété, dépression). En effet, le psoriasis peut être difficile à supporter par rapport à la société, il peut être source de honte et de replis sur soi et donc perte de confiance de la part du patient. Il est donc très important d’en parler avec son médecin mais aussi et surtout avec son entourage. Les femmes atteintes de psoriasis sont plus susceptibles de souffrir de dépression que les hommes, selon une étude publiée en 2022 dans l’International Journal of Women’s Dermatology11.
Diabète de type 2
Les personnes atteintes de psoriasis courent un risque plus élevé de développer un diabète de type 2 que celles sans psoriasis, et le risque augmente considérablement en fonction de la gravité de la maladie. Les scientifiques ont notamment découvert que les personnes atteintes de psoriasis qui couvrent 10% de leur corps ou plus ont 64% plus de risque de développer un diabète que celles sans psoriasis, indépendamment des facteurs de risque traditionnels tels que le poids corporel. Cette étude est la première qui montre un lien entre la sévérité du psoriasis et l’augmentation du risque de diabète chez les personnes souffrant de cette maladie dermatologique. Selon un communiqué de l’étude publié le 14 novembre 2017, le type d’inflammation observé dans le psoriasis est connu pour favoriser la résistance à l’insuline (à l’origine du diabète). Ces résultats proviennent d’une étude réalisée par l’University of Pennsylvania et publiée en novembre 2017 dans le journal scientifique Journal of the American Academy of Dermatology (DOI : 10.1016/j.jaad.2017.10.050).
Autres complications
De plus, des chercheurs ont également découvert un risque accru d’infarctus du myocarde chez les personnes atteintes de psoriasis. On observe aussi un risque plus élevé de syndrome métabolique (diabète, hypertension) ainsi qu’une plus grande prévalence au tabagisme et à l’hypertension.
Il faut aussi relever un risque entre l’hépatite C chronique et le psoriasis, en effet les traitements de l’hépatite C peuvent avoir un facteur déclenchant ou aggravant du psoriasis.
Les patients souffrant de psoriasis ont parfois une comorbidité avec des maladies comme l’hypertension ou la maladie de Crohn.
Quand consulter un médecin?
 Le psoriasis est une maladie sérieuse, si vous suspectez un psoriasis (voir sous symptômes), consultez dans tous les cas un médecin (généraliste, pédiatre ou dermatologue).
Le psoriasis est une maladie sérieuse, si vous suspectez un psoriasis (voir sous symptômes), consultez dans tous les cas un médecin (généraliste, pédiatre ou dermatologue).
Si vous souffrez de psoriasis (déjà diagnostiqué), consultez régulièrement un médecin, toutefois si des symptômes nouveaux ou inquiétants (fièvre élevée, développement d’une infection bactérienne avec pus, douleurs particulières,…) devraient apparaître, appelez alors rapidement votre médecin traitant même avant votre rendez-vous habituel.
Traitements
Le psoriasis est une maladie qui ne se guérit pas pour le moment, toutefois on dispose de toujours plus de médicaments pour fortement calmer et ralentir l’évolution de la maladie, le succès de la thérapie dépend également de la gravité du psoriasis.
Selon la Société suisse du psoriasis et du vitiligo, le choix du traitement dépend des facteurs suivants:
– la forme de psoriasis
– l’étendue et la sévérité du psoriasis
– l’âge, le sexe et les conditions de vie du patient
– la réaction du patient aux traitements antérieurs.
En général il est possible de traiter le psoriasis léger à modéré sous forme topique (ex. crème) ou avec de la photothérapie. Le psoriasis modéré à sévère (grave) se traite en général avec une prise systémique (ex. comprimé, injections)12.
Pour résumer, voici les principaux traitements utilisés en cas de psoriasis :
Approche en cas de psoriasis léger à modéré (par voie topique), représente environ 80% des patients :

– Des dermocorticoïdes :
Il s’agit en règle général de la première mesure prise par le médecin en cas de psoriasis léger. Le médecin prescrit donc des crèmes ou lotions avec de la cortisone et ses dérivés, il existe aussi des patchs. Remarquons qu’il existe différentes “forces” des corticoïdes. Votre médecin ou pharmacien vous renseignera sur les crèmes à base de cortisone et ses dérivés. Il ne faut pas arrêter d’un coup la thérapie avec des dermocorticoïdes mais il faut diminuer la dose progressivement. Un effet secondaire à long terme de l’utilisation de dermocorticoïdes est la perde d’élasticité de la peau, qui devient très fragile et peut se déchirer.
En Suisse, il existe sur le marché la mométasone (ex. Elocom®, différents génériques), un dermocorticoïde, en vente sous forme de crème, pommade ou émulsion. Les pommades ou les onguents sont souvent les formes galéniques les plus efficaces contre le psoriasis.
– Des dérivés ou analogues de la vitamine D3 (dérivés de la vitamine D) :
A prendre en général sous forme de crèmes, lotions ou de pommades. Par exemple des crèmes à base de calcitriol (ex. Silkis®), tacalcitol (ex. Curatoderm® Pommade) ou de calcipotriol (selon nos informations, en 2021 ce médicament est hors commerce en Suisse en préparation unique, il existe toutefois des multi-préparations à base de cette molécule, ex. Psotriol® pommade).
– Dans certains pays comme aux Etats-Unis, le tazarotène (Tazorac®et génériques) est utilisé pour le traitement du psoriasis en plaques. Il s’agit d’un rétinoïde topique de troisième génération.
– D’autres traitements locaux comme ceux à base de goudron (plus vraiment d’actualité selon nos informations, lire aussi ci-dessous sous Traitements alternatifs) ou encore d’acide salicylique (concentration de 5, 10 ou 25%) de la classe des kératolytiques sous forme de crème ou de pommade. Ces traitements permettent de décaper les plaques de psoriasis (dans un premier temps).
Limites des traitements cutanés :
– Les dermocorticoïdes et les dérivés de la vitamine D sont plutôt efficaces, mais il faut en appliquer tous les jours, or ils sont gras et collants. Cela peut devenir compliqué quand les plaques dépassent 4% à 5% de la surface corporelle (soit 4 à 5 fois l’équivalent de la paume d’une main)13.
Approche en cas de psoriasis modéré à sévère (aussi en prise voie orale ou injection) :
Lors de psoriasis modéré et surtout sévère (environ 15 à 20% des cas), les biologiques (lire ci-dessous) sont de plus en plus recommandés comme traitement de base.
– La PUVAthérapie (une forme de photothérapie) consiste à prendre un médicament de type psoralène et de s’exposer aux ultraviolets A (UVA). Le psoralène augmente la réceptivité de la peau à la lumière.
Il existe également d’autres traitements par UV comme l’héliothérapie (exposition au soleil) et la photothérapie (exposition aux UVB). Attention toutefois aux effets indésirables avec les thérapies par UV qui peuvent mener à long terme à un cancer de la peau. La photothérapie augmente la concentration de vitamine D et diminue l’inflammation cutanée.
– Les immunosuppresseurs.
– Le méthotrexate (à prendre sous forme injectable en s.c. i.m. ou i.v. ou sous forme de comprimés). Attention le méthotrexate se prend une fois par semaine et non pas chaque jour, en tout cas pour les indications du psoriasis et de la polyarthrite rhumatoïde. Relevons que le méthotrexate est particulièrement efficace en cas de psoriasis rhumatismal, car il agit également sur l’arthrite.

– La ciclosporine (à prendre en général sous forme de capsule, ex. en Suisse : Sandimmun®). La ciclosporine est faiblement dosée dans son indications contre le psoriasis, 3 à 5 mg/kg/jour14. Cette molécule peut mener à un nombre assez élevé d’effets secondaires.
– Les biologiques – également appelé biothérapeutiques, biothérapie, immunologiques, biomédicaments ou agents biologiques – et en particulier les anti-TNF-alpha comme l’etanercept, l’adalimumab ou l’infliximab.
En 2023, une quinzaine de molécules biologiques étaient disponibles en France contre le psoriasis (toutes administrées en injection)15.
Etude de la Cochrane
Une étude de 2022 de la Cochrane (DOI : 10.1002/14651858.CD011535.pub5) réalisée contre placebo a montré que les molécules les plus efficaces contre le psoriasis en plaques étaient l’infliximab, le bimekizumab, l’ixekizumab (lire ci-dessous) et le risankizumab. L’infliximab cible comme on l’a vu le TNF‐alpha, l’ixekizumab et le bimekizumab cibent l’interleukine‐17 et le risankizumab cible l’interleukine‐23. L’étude a montré qu’après six mois de traitement, les biologiques semblent être les plus efficaces pour faire disparaître les plaques de psoriasis sur la peau.
Les anti-TNF-alpha.
Etanercept (Enbrel® et biosimilaires, il existe plusieurs dosages), adalimumab (Humira® et biosimilaires, il existe plusieurs dosages) et infliximab (Remicade® et biosimilaires).
Les anticorps monoclonaux dirigés contre l’interleukine 17A.
Secukinumab
Depuis 2015 en Suisse, il existe contre le psoriasis modéré à sévère un médicament avec la molécule secukinumab (Cosentyx®) qui est un inhibiteur des IL-17-A, en vente sur ordonnance. Ce médicament est indiqué autant contre le psoriasis en plaque que l’arthrite psoriasique. Le médicament est disponible sur d’autres marchés que la Suisse.
Ixekizumab
Depuis 2016, il existe sur plusieurs marchés et notamment aux Etats-Unis un nouveau médicament, l’ixekizumab.
Selon une étude publiée en 2016 dans la revue spécialisée New England Journal of Medicine, environ 80% des patients souffrant de psoriasis modéré à grave ont vu leur maladie complètement ou presque complètement disparaître suite à l’utilisation de l’ixekizumab pendant 12 semaines. Ces résultats proviennent de 3 grandes études cliniques sur le long terme dirigées par la Northwestern Medicine, institution de référence aux Etats-Unis. En juin 2016, une étude dite de follow-up (suivi) a montré qu’après 12 mois de traitement avec l’ixekizumab, les bénéfices ont continué pour 75% des patients qui ont vu leur symptômes s’améliorer après 12 semaines de traitement, un résultat meilleur que les autres médicaments spécifiques contre le psoriasis. En Suisse, comme le relève le site Pharmavista.ch le 20 mars 2017, ce médicament est indiqué dans le traitement du psoriasis en plaques modéré à sévère chez les patients adultes qui n’ont pas répondu à d’autres traitements systémiques (y compris la ciclosporine ou le méthotrexate, ou la puvathérapie) ou qui ne peuvent pas les suivre en raison de contre-indications ou d’intolérance. Ce médicament est disponible en piqûres pour injection, en Suisse à différents dosages.
Aux Etats-Unis, l’ixekizumab (vendu sous le nom de Taltz®) coûte cher, plus de USD 4’000 par injection au prix de 2017 selon des informations du magazine américain Prevention.
L’avantage de l’ixekizumab est qu’il mène à moins d’infections que les autres médicaments indiqués contre le psoriasis, car il cible une molécule spécifique du système immunitaire. La plupart des médicaments contre le psoriasis agissent sur le système immunitaire, ce qui diminue les défenses contre les infections. Autrement dit, les patients utilisant des médicaments contre le psoriasis souffrent plus souvent d’infections (ex. virales, bactériennes).
En Suisse, le médicament est disponible depuis mars 2017 sous le nom de marque de Taltz®. Il s’agit comme du secukinumab d’un représentant de la classe des inhibiteurs d’IL-17. Il s’agit d’un anticorps monoclonal immunosuppresseur indiqué en particulier dans le traitement du psoriasis en plaques.
Brodalumab
En France, (Kyntheum®) et aux Etats-Unis (Siliq®) notamment il existe aussi le brodalumab, un médicament biologique utilisé dans le traitement du psoriasis.
Bimekizumab
Il est vendu sous le nom de Bimzelx®.
Les anticorps monoclonaux dirigés contre l’interleukine IL-23.
Guselkumab, tildrakizumab, risankizumab
On peut citer le guselkumab (TREMFYA®), le tildrakizumab (Ilumetri®) et le risankizumab (Skyrizi®).
Les modulateurs des lymphocytes T.
Efalizumab, alefacept
On peut citer l’efalizumab (Rapura®) et l’alefacept (Amevive®). Lire aussi sous Causes ci-dessus pour mieux comprendre l’influence des lymphocytes T dans le psoriasis.
– Inhibiteur PDE4
Depuis juillet 2016, il existe en Suisse un médicament : l’aprémilast (Otezla®), un inhibiteur de la phosphodiestérase de type 4 (PDE4). Ce médicament à prendre sous forme orale est notamment indiqué contre l’arthrite psoriasique et le psoriasis en plaques. Il est utilisé en particulier lorsque les autres options thérapeutiques sur le marché pour lutter contre le psoriasis s’avèrent peu efficaces.
– Les dérivés de la vitamine A
L’acitrétine (Neotigason®), un dérivé de la vitamine A qui appartient au groupe des rétinoïdes. Ce médicament peut corriger certains troubles du renouvellement des cellules de la peau tels qu’ils se rencontrent en cas de psoriasis ou d’autres troubles graves de la formation de la peau. Attention, médicament strictement contre-indiqué lors de grossesse.
Comment gérer le psoriasis ? Prise en charge du psoriasis
Bien qu’il n’existe actuellement aucun remède permettant de guérir du psoriasis, plusieurs traitements efficaces sont disponibles pour en réduire les symptômes.
Cependant, à l’instar des autres maladies chroniques, les patients ont souvent du mal à prendre leurs médicaments aussi souvent et aussi longtemps qu’il serait nécessaire. Pour résoudre cela, les patients peuvent grandement bénéficier d’un soutien les aidant à gérer les effets psychologiques et sociaux de la maladie. Grâce au soutien approprié des médecins, qui comprennent les principaux problèmes rencontrés par chaque patient, un programme de traitement adapté peut être mis en place. Cela donne aux patients la meilleure chance d’apprendre à faire face à leur psoriasis et à atténuer l’impact du psoriasis sur leur vie.
Contre l’arthrite psoriasique :
Dans notre dossier complet sur l’arthrite psoriasique, découvrez les traitements à disposition (AINS, DMARDs, biologiques).
Traitements alternatifs
Comme mesures alternatives pour soigner le psoriasis,
vous pouvez :
– Faire des thermes, cela peut aider à apaiser le psoriasis.
– Consommer des oméga-3, en effet les oméga-3 auraient des effets positifs pour soigner le psoriasis.
– Prendre des bains au soufre.
– Vous pouvez également prendre des bains d’eau salée (si possible contenant 40% de sel pour se rapprocher de la concentration en sel à la mer Morte). Il est aussi possible de faire des bains avec des sels d’Epsom.

– Un autre remède de grand-mère (naturel) consiste à se faire un cataplasme de curcuma
– Consommer ou prendre des médicaments à base de zinc
– Consommer ou prendre des médicaments vitamine C ou de vitamine E (grâce à l’effet anti-oxydant favorable en cas de psoriasis)
– Utiliser des crèmes à base de camomille allemande, effet également intéressant pour soigner la peau sèche (qui va souvent avec le psoriasis)
– Des remèdes à base de lécithine marine aurait aussi un effet très favorable sur les plaques de psoriasis
– Utiliser du goudron de houille (coal tar en anglais) est parfois aussi recommandé en cas de psoriasis pour réduire les symptômes comme les irritations et démangeaisons. Le problème de ce produit est qu’il a notamment une forte odeur et peut tacher les habits.
– Gel d’aloe vera. Appliquez le gel frais d’aloé plusieurs fois par jour sur le psoriasis jusqu’à obtenir un certain soulagement.
Bons conseils (lire aussi sous Traitement alternatif ci-dessus)
 – S’exposer au soleil permet dans 80% des cas d’améliorer l’état du psoriasis. Il semble au contraire, que dans moins de 10% des cas, l’exposition au soleil aggrave la maladie. Relevons qu’il est important de s’exposer au soleil sans appliquer de crème solaire afin d’obtenir un bon effet pour lutter contre le psoriasis. De ce fait il est important d’aller au soleil le matin ou après 16h pour éviter les effets néfastes du soleil (cancer de la peau, coups de soleil). Il faut bien sûr ne pas s’exposer trop longtemps au soleil pour éviter d’attraper un coup de soleil et augmenter le risque de souffrir d’un cancer de la peau, votre médecin pourra vous renseigner sur le temps approprié d’exposition aux rayons UV du soleil.
– S’exposer au soleil permet dans 80% des cas d’améliorer l’état du psoriasis. Il semble au contraire, que dans moins de 10% des cas, l’exposition au soleil aggrave la maladie. Relevons qu’il est important de s’exposer au soleil sans appliquer de crème solaire afin d’obtenir un bon effet pour lutter contre le psoriasis. De ce fait il est important d’aller au soleil le matin ou après 16h pour éviter les effets néfastes du soleil (cancer de la peau, coups de soleil). Il faut bien sûr ne pas s’exposer trop longtemps au soleil pour éviter d’attraper un coup de soleil et augmenter le risque de souffrir d’un cancer de la peau, votre médecin pourra vous renseigner sur le temps approprié d’exposition aux rayons UV du soleil.
– Eviter une peau sèche, il est conseillé d’appliquer par exemple des pommades à base de vaseline (salicylée) sur les plaques de psoriasis. Il est notamment important d’appliquer de la crème après sortir de la douche ou du bain, quand la peau est encore humide.
– Manger sainement, tels que des fruits et légumes (riche en antioxydants) ainsi que des oméga-3 (qu’on trouve dans les poissons gras ou en compléments alimentaires) aident à soigner et prévenir le psoriasis.
 – Essayez de perdre du poids. Le fait de perdre du poids permet d’avoir un impact important et significatif sur les symptômes du psoriasis et la qualité de vie, selon des chercheurs de l’Université de Copenhague au Danemark. Ce sont les résultats d’une étude publiée dans The American Journal of Clinical Nutrition en 2016. Dans le détail, 60 personnes obèses souffrant de psoriasis ont perdu en moyenne 15 kilos sur une période de 16 semaines et ont vu une amélioration de leur qualité de vie et une réduction de la gravité des symptômes du psoriasis. Après une année, ceux ayant perdu au moins 10 kilos ont pu également observer une amélioration autant de la qualité de vie que des symptômes du psoriasis.
– Essayez de perdre du poids. Le fait de perdre du poids permet d’avoir un impact important et significatif sur les symptômes du psoriasis et la qualité de vie, selon des chercheurs de l’Université de Copenhague au Danemark. Ce sont les résultats d’une étude publiée dans The American Journal of Clinical Nutrition en 2016. Dans le détail, 60 personnes obèses souffrant de psoriasis ont perdu en moyenne 15 kilos sur une période de 16 semaines et ont vu une amélioration de leur qualité de vie et une réduction de la gravité des symptômes du psoriasis. Après une année, ceux ayant perdu au moins 10 kilos ont pu également observer une amélioration autant de la qualité de vie que des symptômes du psoriasis.
– Certaines causes (lire ci-dessus dans la rubrique Causes) ou facteurs de risque peuvent déclencher le psoriasis et notamment augmenter les symptômes comme par exemple le stress ou le froid. Après avoir identifié la ou les causes menant à un psoriasis, essayez si possible de réduire la ou les causes. Si par exemple c’est le stress, essayez d’apprendre à mieux gérer ce problème.
Quels sont les impacts du psoriasis sur les patients ?
– Les symptômes physiques du psoriasis, y compris les démangeaisons, peuvent avoir de graves répercussions sur les patients. Toutefois, l’impact psychologique de ce trouble cutané peut se révéler plus important encore. En effet, il a été démontré que la gravité des symptômes représente moins de la moitié de l’impact du psoriasis sur la qualité de vie liée à la santé des patients (QVLS).
– Les patients souffrant de psoriasis peuvent se sentir stigmatisés et isolés. Être atteint de ce problème peut provoquer des symptômes dépressifs; y compris une mauvaise estime de soi, de l’anxiété, des troubles des relations sexuelles et même des pensées suicidaires chez certains patients, cela peut conduire à une hausse du tabagisme ou de la consommation d’alcool, à une diminution de l’activité physique et à l’obésité. Pour les patients qui vivent avec le psoriasis, les symptômes physiques et psychologiques peuvent perturber leur vie quotidienne.
– Des activités telles que le travail, l’école, la socialisation et les relations intimes peuvent être touchées.
Lire ici aussi des bons conseils spécifiques à l’arthrite psoriasique (en bas de dossier)
Lire aussi : Le psoriasis en 10 questions et réponses, tour d’horizon
Nom anglais de la maladie :
Psoriasis
Crédits photos :
Adobe Stock, Pharmanetis Sàrl
Historique de la mise à jour – Dossier revu médicalement :
– 02.04.2024 (par Xavier Gruffat, pharmacien)
– 04.09.2023 (par Xavier Gruffat, pharmacien)
Références scientifiques et bibliographie :
- Le Figaro, le 4 septembre 2023
- Article du site Harvard Health Publishing – Harvard Medical School, The wide-ranging effects of psoriasis, datant du 1er avril 2024, site accédé par Creapharma.ch le 2 avril 2024 et le lien marchait à cette date (attention article payant possible)
- Newsletter de la Mayo Clinic, Mayo Clinic Health Letter, page 6, édition d’août 2023 parlant de l’arthrite psoriasique (en anglais : Psoriatic arthritis)
- Article du site Harvard Health Publishing – Harvard Medical School, The wide-ranging effects of psoriasis, datant du 1er avril 2024, site accédé par Creapharma.ch le 2 avril 2024 et le lien marchait à cette date (attention article payant possible)
- Le Figaro, le 4 septembre 2023
- Newsletter de la Mayo Clinic, Mayo Clinic Health Letter, page 6, édition d’août 2023 parlant de l’arthrite psoriasique (en anglais : Psoriatic arthritis)
- Le Figaro, le 4 septembre 2023
- Magazine « Vida e Saúde », magazine brésilien sur la santé, édition d’avril 2022
- Newsletter de la Mayo Clinic, Mayo Clinic Health Letter, page 6, édition d’août 2023 parlant de l’arthrite psoriasique (en anglais : Psoriatic arthritis)
- Newsletter de la Mayo Clinic, Mayo Clinic Health Letter, page 6, édition d’août 2023 parlant de l’arthrite psoriasique (en anglais : Psoriatic arthritis)
- Article du site Harvard Health Publishing – Harvard Medical School, The wide-ranging effects of psoriasis, datant du 1er avril 2024, site accédé par Creapharma.ch le 2 avril 2024 et le lien marchait à cette date (attention article payant possible)
- The Medical Letter, livre “Drugs of Choice 2020”, The Medical Letter on Drugs and Therapeutics
- Le Figaro, le 4 septembre 2023
- The Medical Letter, livre “Drugs of Choice 2020”, The Medical Letter on Drugs and Therapeutics
- Le Figaro, le 4 septembre 2023

