Rage
Dernière mise à jour : 07.10.2024
Révision médicale : Xavier Gruffat, pharmacien
Résumé sur la rage
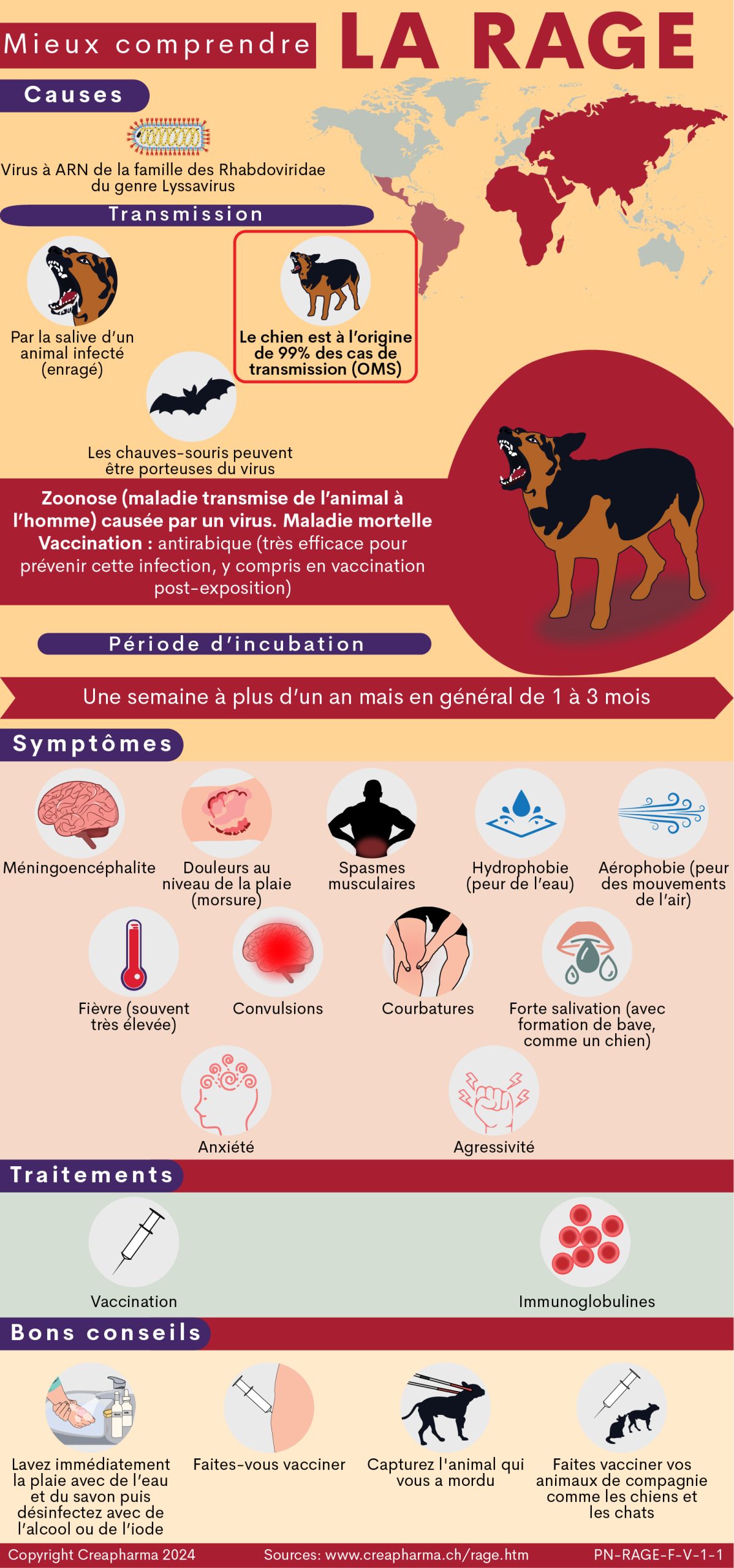
 La rage est une maladie infectieuse mortelle1 causée par un virus à ARN, du genre lyssavirus. Il s’agit d’une maladie extrêmement grave une fois déclarée, avec un taux de mortalité proche de 100%, car il n’y a toujours pas de traitement curatif véritablement efficace à grande échelle. On peut toutefois relever le protocole de Milwaukee, une lueur d’espoir dans le traitement de la rage, il s’applique toutefois à une minorité de patients. En 2018, seulement 5 personnes ont été guéries grâce au protocole de Milwaukee, toutes sur le continent américain. Lire ci-dessous sous Traitement pour davantage d’informations à ce sujet
La rage est une maladie infectieuse mortelle1 causée par un virus à ARN, du genre lyssavirus. Il s’agit d’une maladie extrêmement grave une fois déclarée, avec un taux de mortalité proche de 100%, car il n’y a toujours pas de traitement curatif véritablement efficace à grande échelle. On peut toutefois relever le protocole de Milwaukee, une lueur d’espoir dans le traitement de la rage, il s’applique toutefois à une minorité de patients. En 2018, seulement 5 personnes ont été guéries grâce au protocole de Milwaukee, toutes sur le continent américain. Lire ci-dessous sous Traitement pour davantage d’informations à ce sujet
La vaccination reste la méthode la plus efficace pour limiter le développement de cette maladie, y compris en post-exposition (si possible dans les 24 heures après avoir été mordu ou contaminé).
Transmission
La transmission de la rage à l’homme se fait par la salive de l’animal enragé souvent par morsure ou au niveau d’une plaie (égratignure) sur la peau de l’homme. La plupart du temps la transmission se fait par un chien enragé (parfois chat). Dans certaines régions comme l’Amérique du Nord la transmission se fait aussi par des chauves-souris. Il faut savoir que la maladie ne se transmet pas d’homme à homme (sauf en cas de greffe ou de transplantation).
Les principales personnes à risque sont celles en contact avec les animaux comme les vétérinaires ou les gardes forestiers. Les habitants et les personnes travaillant dans des zones à risque de rage (certaines régions d’Asie, d’Afrique, etc.) doivent aussi être particulièrement prudents, la vaccination antirabique est fortement recommandée.
Le virus de la rage est neurotrope : cela signifie qu’il modifie le système nerveux et se fixe sur ce dernier. La rage se transmet par le système nerveux jusqu’au cerveau.
La conséquence est l’apparition d’une méningoencéphalite, maladie fatale. D’autres symptômes de la rage sont : spasmes musculaires, hydrophobie, fièvre, courbatures, forte salivation, etc.
Le diagnostic s’effectue en général par une anamnèse et par des examens sérologiques.
Le traitement curatif de la maladie, une fois la rage déclarée, est quasiment inexistant et très peu efficace. Il existe toutefois des protocoles comme celui de Milwaukee. Selon ce protocole, une jeune Américaine a réussi a être traitée avec succès.
Le seul traitement unanimement accepté est la vaccination, soit en pure prophylaxie d’un contact avec un animal suspect ou après le contact pendant la période d’incubation, on parle de vaccination en traitement post-exposition. Dès qu’une personne a eu un contact suspect avec un animal, elle devra se rendre au plus vite chez un médecin pour commencer le plus rapidement possible la vaccination post-exposition (délai de quelques jours pour garantir une efficacité maximale, l’idéal étant dans les 24 heures).
Si vous avez été en contact avec un animal porteur de la rage ou suspect, il faudra laver immédiatement la plaie (ex. suite à une morsure) avec de l’eau et du savon, bien désinfecter et essayer d’obtenir le maximum d’information sur l’animal (race, lieu du contact, etc). Il s’agira aussi d’éviter de tuer l’animal pour permettre aux personnes compétentes d’identifier l’animal suspect et de faire les recherches nécessaires.
Suivez toujours les recommandations émises par les autorités sanitaires de votre pays, si celles-ci vous demandent de rentrer en contact avec eux, faite-le le plus rapidement possible.
Définition
La rage est une zoonose (maladie transmise de l’animal à l’homme) causée par un virus.
La rage, une fois déclarée, est presque toujours mortelle. Heureusement, la vaccination antirabique est très efficace pour prévenir cette infection, y compris en vaccination post-exposition.
Le virus de la rage infecte des animaux domestiques (chiens, chats) et des animaux sauvages comme les renards, les loups, les chiens ou les chauves-souris (ex. « Pipistrelle commune »). La rage sur les chauves-souris porte parfois le nom de rage aérienne.
Rage et vampires La rage a probablement donné naissance au mythe des vampires. En effet ces derniers mordent, comme un animal enragé, et se nourrissent de sang. De plus, les personnes atteintes de rage peuvent être très violentes ou présenter une forte libido, certaines caractéristiques d’un vampire.
La rage a probablement donné naissance au mythe des vampires. En effet ces derniers mordent, comme un animal enragé, et se nourrissent de sang. De plus, les personnes atteintes de rage peuvent être très violentes ou présenter une forte libido, certaines caractéristiques d’un vampire.
Fin de la maladie (étude de 2023)
L’élimination de la rage en Afrique pourrait être à portée de main, selon une étude de l’Institut tropical et de santé publique suisse (Swiss TPH) appliquant la théorie des jeux, un outil mathématique. Une approche plus coordonnée pourrait mettre fin à cette maladie mortelle et se traduire par des gains sanitaires, économiques et sociaux majeurs2. L’équipe de recherche a pu démontrer qu’en mettant en oeuvre la vaccination de masse des chiens et la prophylaxie post-exposition de manière coordonnée dans les pays endémiques, il est possible d’éliminer la rage à terme. Cette étude a été publiée en septembre 2023 dans la revue Nature Communications (DOI : 10.1038/s41467-023-41110-2).
Epidémiologie
Monde et statistiques utiles
– Selon l’Organisation Mondiale de la Santé (OMS), environ 59’000 personnes meurent chaque année de la rage dans le monde3. L’Université de l’Etat du Washington qui a réalisé une étude sur le vaccin de la rage en 2016 parle d’environ 60’000 morts par an dans le monde.
L’Asie et l’Afrique sont de loin les continents les plus touchés par cette maladie infectieuse, représentant plus de 95% des cas humains mortels.
On estime que la maladie tue une personne dans le monde chaque 10 minutes.
– Le chien est à l’origine de 99% des cas mortels de rage humaine selon l’OMS. Les chauves-souris sont la principale cause des décès de la rage aux Etats-Unis et au Canada. La rage transmise par ce petit animal volant est récemment apparue comme une menace de santé publique en Australie, en Amérique Latine (au Brésil on a enregistré en 2012 5 cas de rage humaine) et en Europe de l’Ouest, précise l’OMS.
Enfants :
L’OMS estime que 40% des décès provoqués par la rage concerne les enfants de moins de 15 ans, et que la plupart des cas de rage sont dus à une morsure de chien4.
Inde
En Inde, environ 20’000 personnes meurent chaque année de la rage, selon des chiffres de début 2017. La plupart des victimes sont des enfants. Presque la totalité des cas en Inde sont provoqués par la morsure d’un chien enragé.
Etats-Unis
Les États-Unis enregistrent en moyenne un à trois cas humains de rage par an5.
Europe (statistiques pour 2019)
En 2019, 4 cas de rage chez les voyageurs ont été signalés, dont 3 cas ont été enregistrés début décembre 2019. Tous ceux qui sont tombés malades sont morts6. Les 4 pays d’Europe touchés par la rage en 2019 sont la Norvège (lire aussi ci-dessous), l’Italie, la Lituanie et l’Espagne.
France
Cas «autochtone»
Selon l’Institut Pasteur, aucun cas de rage (on parle aussi de rage «autochtone») n’a été enregistré sur le territoire français métropolitain depuis 1924.
Cas importés (Sri Lanka)
Les médias comme l’AFP ont rapporté le cas d’un garçon âgé de 10 ans résidant en France infecté par la rage lors d’un voyage au Sri Lanka en août 2017. Il a attrapé la rage sur une plage de Dikwella (sud du Sri Lanka) après avoir été mordu par un chiot avec lequel il jouait. Selon selon l’Agence régionale de santé (ARS) Auvergne-Rhône-Alpes en France, son pronostic vital était engagé le 11 octobre 2017. Comme la période d’incubation de la rage – avant l’apparition des premiers symptômes – est souvent de plusieurs semaines (20 à 60 jours), les parents et l’enfant se sont inquiétés que début octobre. L’enfant a été hospitalisé en France le 4 octobre 2017 et son diagnostic confirmé le 9 octobre 2017 par le centre national de référence (CNR) de la rage, à l’Institut Pasteur. Selon une dépêche de l’AFP, du 17 octobre 2017 qui cite plusieurs sources concordantes, le garçon est mort le 17 octobre 2017 au soir à Lyon (France).
Suisse
– En Suisse en 2012 et pour la première fois depuis 1977, une personne est décédée des suites de la rage. La victime, un Américain, avait toutefois contracté la maladie hors de Suisse. Selon l’hebdomadaire zurichois NZZ am Sonntag, l’homme a certainement été mordu aux Etats-Unis par une chauve-souris. Il est tombé malade en Irak et a été hospitalisé à Dubaï. Deux jours avant sa mort, il a été transféré en Suisse pour être soigné, mais était déjà dans le coma. La rage a officiellement été éradiquée de Suisse en 1998. Depuis la seconde guerre mondiale, trois autres personnes sont mortes dans le pays des suites de cette maladie, toutes en 1977.
– En 2003, un cas de rage sur un chien infecté à l’étranger avait été diagnostiqué dans le Canton de Vaud. (source: communiqué officiel de l’Etat de Vaud, Suisse, juillet 2015)
– En juillet 2017, selon un communiqué du canton de Neuchâtel, un cas de rage a été découvert sur une chauve-souris dans le canton de Neuchâtel. Le 28 juillet 2017, un citoyen neuchâtelois a recueilli sur un trottoir une chauve-souris faible et désorientée. À la tombée de la nuit, lorsqu’il a voulu relâcher l’animal dans la nature, celui-ci n’a pas pu s’envoler, l’a mordu au doigt, et est mort peu après. Les analyses effectuées le 2 août 2017 au centre suisse de la rage à Berne ont révélé que la chauve-souris était positive au virus de la rage. Prise en charge par les urgences de l’Hôpital neuchâtelois, la personne a reçu le traitement visant à empêcher le développement du virus.
Il faut savoir que la rage des chauves-souris est entièrement distincte de la rage terrestre, auprès des renards par exemple, dont la Suisse reste non concernée.
– En 2022, le Centre suisse de la rage a détecté le virus de la rage sur une chauve-souris trouvée à Büren an der Aare (BE), non loin de Bienne, selon une news de Keystone-ATS publiée le 1er juillet 2022. Il importe de ne pas toucher les animaux sauvages malades ou ayant un comportement inhabituel et d’en informer les gardes-faune, selon la Direction de l’environnement. En cas de morsure par une chauve-souris, il convient par ailleurs de consulter immédiatement un médecin afin de prendre les mesures prophylactiques nécessaires. En juillet 2022, la Suisse était indemne de la rage, chez les animaux domestiques comme dans la faune sauvage.
Nombre de vaccins nécessaires en Suisse :
Selon une estimation prudente datant de septembre 2019, l’OFSP estime qu’environ 4500 doses de vaccin antirabique sont nécessaires chaque année en Suisse.
Egypte
Entre 2014 et 2017, environ 200 personnes sont décédées de la rage en Egypte. Il y aurait plus de 15 millions de chiens dans le pays et chaque année plus de 360’000 personnes sont mordues par ces animaux. Le site suisse précise qu’il faut éviter tout contact avec les animaux et qu’en cas de morsure ou griffure, il s’agira de bien laver la plaie avec du savon. Ensuite il faut désinfecter et consulter en urgence un médecin pour recevoir notamment un vaccin post-exposition. Il faut aussi noter que la vaccination préventive est recommandée pour les expatriés et voyageurs à risque.
Brésil  – Un adolescent brésilien de 14 ans a survécu à la rage, comme l’ont informé les grands médias brésiliens (Globo, Record) le 10 janvier 2018. Il a été contaminé par une chauve-souris dans la région rurale de Barcelos, village situé à 400 km de la grande ville du nord du Brésil, Manaus, en Amazonie. L’adolescent qui souffrait de symptômes s’est rendu chez un médecin début décembre 2017, par la suite il est rentré dans le coma. Ses 2 frères ont aussi été contaminés par la rage et sont malheureusement morts de la maladie en 2017. Le 10 janvier 2018, le Ministère de la Santé brésilien estimait que l’adolescent ne présentait plus de virus dans son organisme mais qu’une guérison complète n’était pas encore garantie. En effet, il pourrait présenter des séquelles. Il a été sauvé grâce au protocole de Milwaukee (lire notre dossier complet sur la rage pour plus d’informations à ce sujet), utilisant notamment les médicaments biopterine et amantadine. La rage, une fois déclarée, est une maladie extrêmement mortelle avec certaines sources qui parlent d’un taux de mortalité de 98% ou plus. Au Brésil, il s’agit seulement du 2ème cas enregistré d’une personne ayant survécu à la rage, l’autre cas a eu lieu en 2008.
– Un adolescent brésilien de 14 ans a survécu à la rage, comme l’ont informé les grands médias brésiliens (Globo, Record) le 10 janvier 2018. Il a été contaminé par une chauve-souris dans la région rurale de Barcelos, village situé à 400 km de la grande ville du nord du Brésil, Manaus, en Amazonie. L’adolescent qui souffrait de symptômes s’est rendu chez un médecin début décembre 2017, par la suite il est rentré dans le coma. Ses 2 frères ont aussi été contaminés par la rage et sont malheureusement morts de la maladie en 2017. Le 10 janvier 2018, le Ministère de la Santé brésilien estimait que l’adolescent ne présentait plus de virus dans son organisme mais qu’une guérison complète n’était pas encore garantie. En effet, il pourrait présenter des séquelles. Il a été sauvé grâce au protocole de Milwaukee (lire notre dossier complet sur la rage pour plus d’informations à ce sujet), utilisant notamment les médicaments biopterine et amantadine. La rage, une fois déclarée, est une maladie extrêmement mortelle avec certaines sources qui parlent d’un taux de mortalité de 98% ou plus. Au Brésil, il s’agit seulement du 2ème cas enregistré d’une personne ayant survécu à la rage, l’autre cas a eu lieu en 2008.
Norvège
Une touriste norvégienne qui était en vacances aux Philippines est morte lundi 6 mai 2019 de la rage au retour dans son pays, aux soins intensifs de l’hôpital de Førde. Dans le pays asiatique, la Norvégienne s’était fait mordre en février 2019 par un chiot qu’elle avait secouru lors d’une balade en scooter, selon l’agence de presse suisse Keystone-ATS. Elle avait ramené le chiot à son domicile aux Philippines. Keystone-ATS relève que selon la famille, personne dans le groupe d’amis n’avait été vacciné contre la rage.
Vaccination :
La vaccination contre la rage permettrait de sauver 300’000 vies par année. Le vaccin contre la rage se trouve dans la liste des médicaments essentiels (essential medicine list) de l’Organisation Mondiale de la Santé (OMS).
Causes & transmission
Causes
La rage est provoquée par un virus à ARN de la famille des Rhabdoviridae du genre Lyssavirus. Ce virus a une longueur de seulement 0,0002 mm.
Transmission rage La transmission de la rage à l’homme se fait par la salive d’un animal infecté (enragé). Le chien est à l’origine de 99% des cas de transmission de la rage humaine, selon l’OMS.
La transmission de la rage à l’homme se fait par la salive d’un animal infecté (enragé). Le chien est à l’origine de 99% des cas de transmission de la rage humaine, selon l’OMS.
Dans la grande majorité des cas la transmission se fait par un chien enragé par morsure ou même par léchage d’une plaie (égratignure) humaine.
Il faut savoir que les chauves-souris peuvent être porteuses du virus mais sans en être elles-mêmes infectées. On parle de simple réservoir du virus. La transmission à l’homme étant autant dangereuse qu’un chien enragé.

Voici des animaux pouvant être porteur de la rage :
– Animaux domestiques: chien, chat, bétail, furet, cheval, chèvre, lapin, etc.
– Animaux sauvages: renard, chauve-souris (au Brésil surtout les chauves-souris hématophages, appelés aussi vampires), loup, castor, marmotte, chien sauvage, etc.
En fait tous les mammifères peuvent être porteurs du virus de la rage.
Pas de transmission interhumaine :
La rage ne se transmet pas d’homme à homme (sauf en cas de greffe ou de transplantation).

Espèce de chauve-souris Pteropus vampyrus, elle vit en Asie du sud-est.
D’autres formes plus rares de transmission chez l’homme peuvent se faire aussi à travers le placenta, l’allaitement, les voies respiratoires ou la cornée.
Dans l’organisme, le virus de la rage se repend à travers le système nerveux, pour finalement atteindre le cerveau.
Personnes à risque
Les principales personnes à risque sont celles en contact avec les animaux comme les vétérinaires ou les garde-forestiers. Les spéléologues sont aussi plus susceptibles d’être attaqués par des chauves-souris (hématophages) porteuses de la rage, comme c’est le cas en Amérique latine (ex. Brésil, Pérou).
Les habitants et les personnes travaillant dans des zones à risque de la rage (certaines régions d’Asie, d’Afrique, d’Amérique latine, etc.) doivent aussi être particulièrement prudentes, la vaccination antirabique en pré-exposition est fortement recommandée.
La rage est présente sur tous les continents, sauf l’Antarctique. Deux continents, l’Afrique et l’Asie, restent toutefois très touchés et représentent plus de 95% des décès de la rage. Si vous voyagez dans des régions à risque, demandez conseil à un médecin spécialisé dans la médecine des voyages et faites-vous vacciner.
Symptômes et période d’incubation
Période d’incubation
La rage apparaît après la période d’incubation, soit le temps entre l’infection et les premières manifestations de la maladie. Ce temps d’incubation varie d’une semaine à plus d’un an mais est en général de 1 à 3 mois, certaines sources parlent de 20 à 60 jours (souvent moins de 45 jours). C’est pendant cette période qu’on peut effectuer une vaccination post-exposition.
Le temps d’apparition des symptômes dépend à quelle vitesse le virus se répand à travers le système nerveux jusqu’au cerveau.
Symptômes
– Le virus de la rage est neurotrope : cela signifie qu’il modifie le système nerveux et se fixe sur ce dernier. La conséquence finale est l’apparition d’une méningoencéphalite irréversible, maladie fatale.
– La maladie commence souvent par des douleurs au niveau de la plaie (morsure), où a eu lieu l’infection.
D’autres symptômes de la rage apparaissant souvent au début sont :
– spasmes musculaires
– hydrophobie (peur de l’eau, le patient ne veut pas boire, il a comme un dégoût pour l’eau)
– aérophobie (peur des mouvements de l’air)
– fièvre (souvent très élevée)
– convulsions
– courbatures
– forte salivation (avec formation de bave, comme un chien).
Les premiers symptômes de la rage peuvent ressembler à ceux de la grippe, mais une fois que les signes et symptômes commencent à se manifester, il est trop tard7 et le risque de décès est presque de 100%.
En cas de rage, le patient peut aussi présenter de l’anxiété, une forte agressivité (violence) et une hypersexualité (chez l’homme envie fréquente d’éjaculer, fort désir sexuel).
Décès
Une fois tous ces symptômes déclarés, la mort survient en quelques jours8. Une fois que le virus a atteint le cerveau, le taux de mortalité est proche de 100%. Certaines sources parlent d’un taux de survie de 98%, comme c’est le cas notamment des médias brésiliens qui mettent en avant le protocole de Milwaukee pour guérir de la maladie (lire ci-dessus sous Epidémiologie sous Brésil).
Les personnes contaminées succombent ensuite d’hémorragie cérébrale (à cause de la méningoencéphalite) mais aussi de crise cardiaque ou de paralysie musculaire généralisée. Une phase de coma précède souvent la mort.
Lieu de la morsure :
Une morsure sur la main ou proche de la tête, qui contiennent beaucoup de terminaisons nerveuses, peut accélérer le développement de la maladie en touchant plus rapidement le cerveau.
Diagnostic
 Le diagnostic de la rage se fait par l’anamnèse (historique de la maladie), dans lequel le médecin vérifie par exemple s’il y a eu morsure d’un animal à risque et si ce dernier pourrait être porteur de la rage. Les examens physiques sont basés sur divers symptômes du patient, y compris les troubles neurologiques, sensoriels ou musculaires.
Le diagnostic de la rage se fait par l’anamnèse (historique de la maladie), dans lequel le médecin vérifie par exemple s’il y a eu morsure d’un animal à risque et si ce dernier pourrait être porteur de la rage. Les examens physiques sont basés sur divers symptômes du patient, y compris les troubles neurologiques, sensoriels ou musculaires.
Les tests de laboratoire sont également utilisés pour l’identification du virus ou ses antigènes dans la salive, en général par immunofluorescence.
On peut prélever aussi du tissu de l’encéphale chez l’animal ou chez l’homme (en post-mortem).
Complications
La rage est une maladie très agressive avec une fin mortelle dans la plupart des cas. La progression de la maladie est très douloureuse pour le patient, ce dernier tombe ensuite dans le coma avec pour conséquence la mort dans presque 100% des cas. Toutefois, comme on l’a vu ci-dessus sous Symptômes certaines sources parlent d’un taux de survie de 98%, comme c’est le cas notamment des médias brésiliens qui mettent en avant le protocole de Milwaukee pour guérir de la maladie (lire sous Epidémiologie sous Brésil).
Traitements
Il n’existe aucun traitement unanimement reconnu par le corps médical pour soigner la rage (une fois déclarée) ou en tout cas à grande échelle. Les mesures adoptées pour lutter contre la rage sont surtout la prévention et la vaccination (y compris en post-exposition) de la population humaine ainsi que des animaux.
Vaccination contre la rage
Il existe un vaccin contre la rage, appelé vaccin antirabique.
Le vaccin contre la rage a été mis au point par le Français Louis Pasteur à la fin du 19ème siècle (1885).
Le vaccin est obtenu sur culture cellulaires, une technique très sûre pour la mise au point de vaccins (pas de complications nerveuses après son administration).
Prophylaxie (prophylaxie pré-exposition)
Le vaccin peut être utilisé en prévention (on parle aussi de prophylaxie, en anglais de Pre-exposure prophylaxis ou PREP), c’est-à-dire avant l’exposition possible au virus de la rage. Ce vaccin est recommandé chez des personnes à risque : vétérinaires, gardes-forestiers, agriculteurs, voyageurs dans des zones à risque, etc. Le vaccin contre la rage est administré par le médecin en général en 2 ou 3 doses (avec 1 mois d’intervalle), puis 2 rappels 1 et 3 ans après.
Le schéma de vaccination suivant est souvent proposé : 3 vaccins dans le bras, en l’espace de 21 ou 28 jours (1er vaccin au jour 0, deuxième vaccin au jour 7 et 3ème vaccin aux jours 21 ou 28). Après ces 3 vaccinations, le patient est protégé contre la rage.
D’autres vaccinations de rappel ne sont nécessaires qu’après plusieurs années.
Ce schéma est recommandé par l’OMS et l’OFSP (office suisse de la santé publique).
La vaccination contre la rage est bien tolérée.
Post-exposition (y compris prophylaxie post-exposition, en anglais : post-exposure prophylaxis ou PEP)
Le vaccin antirabique peut également être utilisé chez l’homme ou l’animal après l’exposition au virus, par exemple chez l’homme en cas de suspicion de rage suite à une morsure. Le vaccin est efficace dans presque tous les cas, mais seulement s’il est pris rapidement, c’est-à-dire les premiers jours après la transmission du virus. Selon l’Université de l’Etat du Washington, il est important de prendre la première dose dans les 24 heures qui suivent la morsure (jour 0).
Le schéma de vaccination, nombre de doses et intervalle, sera effectué par un médecin compétent. Il varie de cas en cas. Un schéma habituel en post-expositio est l’application de 4 doses (aux jours 0, 3, 7 et 14)9.
En Suisse, 2 vaccins contre la rage pour la vaccination post-exposition sont : Rabipur® et Vaccin rabique Mérieux®.
Immunoglobulines (anticorps)
Le médecin peut également effectuer une immunisation passive (sérum). La solution doit être appliquée sur le site de l’inoculation du virus, c’est-à-dire au niveau de la lésion (ex. morsure), de sorte que les anticorps peuvent inactiver le virus. En Suisse, un médicament à base d’immunoglobulines contre la rage en situation post-expositionnelle se nomme Berirab®. L’administration d’immunoglobines antirabiques humaines (HRIG en anglais) se fait en général de façon simultanée avec la vaccination post- expositionnelle contre la rage.
Stockage du vaccin contre la rage, exemple du Nobivac
Selon une étude réalisée notamment par l’Université de l’Etat de Washington (Washington State University) et publiée en octobre 2016 dans la revue spécialisée Vaccine, le vaccin contre la rage pour le chien semble continuer à être efficace même s’il n’est pas conservé au froid. En effet, l’OMS recommande que le vaccin soit transporté (“chaîne de froid”) et stocké à une température comprise entre 2°C (35.6°F) et 8°C (46.4°F). En Afrique et dans des pays du sud de l’Asie où la rage sévit, garantir une “chaîne du froid” et un stockage à la bonne température n’est pas toujours facile. Mais le Dr Lankester de l’Université de l’Etat du Washington a découvert que le vaccin Nobivac, un vaccin couramment utilisé contre la rage, produisait le même niveau d’anticorps protecteurs chez des chiens après que le vaccin ait été stocké pendant 6 mois à 25°C (77°F) et pendant 3 mois à 30°C (86°F). Autrement dit, le vaccin semble thermorésistant. La vaccination des chiens contre la rage est le meilleur moyen de prévenir la rage chez l’homme. Rappelons que le chien est à l’origine de 99% des cas de transmission de la rage humaine, selon l’OMS.
Traitement de la rage (une fois déclarée)
Les médicaments administrés après l’apparition des symptômes de la rage permettent de soulager la souffrance des patients.
Protocole de Milwaukee (traitement expérimental de la rage)
Le protocole de Milwaukee est un traitement expérimental contre la rage qui consiste à placer le patient dans un coma artificiel, administrer des médicaments antiviraux, des anesthésiques, des sédatifs et reconstituer les enzymes. Selon ce protocole, une jeune Américaine a réussi a être traitée en 2004/2005. Le Dr Rodney Willoughby, pédiatre dans l’Etat américain du Milwaukee, a eu l’idée de placer une patiente de 15 ans souffrant de la rage dans le coma, car il pensait que le corps pouvait ensuite utiliser l’énergie cérébrale normalement destinée au cerveau pour lutter contre le virus dans d’autres régions du corps. Cette idée géniale a permis de sauver cette jeune fille et a confirmé son intuition, l’organisme a réussi à lutter contre le virus avant qu’il n’atteigne le cerveau et le détruise.
Au Brésil, en 2008, chez un patient de sexe masculin de 15 ans, le protocole de Milwaukee a été un succès, ce qui a été le premier cas de guérison de la maladie au Brésil. Un 2ème cas de succès a eu lieu en janvier 2018 en Amazonie sur un adolescent de 14 ans (lire aussi paragraphe ci-dessus sous Epidémiologie).
En 2018, on estime que 5 patients ont pu être guéri grâce à ce protocole ou d’autres schémas de traitements identiques, 2 au Brésil (2008 et 2018), 2 aux Etats-Unis (2004 et 2011) et 1 en Colombie (2008). En Colombie toutefois, la personne est décédée par la suite mais d’autres causes que la rage.
Relevons qu’il s’agit d’un traitement expérimental qui, comme on le voit, concerne un très petit nombre de cas de guérison, si on compare aux dizaines milliers de cas de rage qu’on compte chaque année.
Bons conseils
Important – désinfection
– En cas de contact avec un animal suspect (morsure par ex.) lavez immédiatement la zone touchée avec de l’eau et du savon alcalin pendant 15 minutes puis désinfectez avec de l’alcool ou de l’iode. Le virus de la rage ne résiste pas à différents antiseptique. Utilisez une solution de povidone iodée à 10%, si disponible10.
Une vaccination post-exposition (en anglais : post-exposure prophylaxis) contre la rage doit ensuite être réalisée au plus vite11 (lire ci-dessus).
– Dans la mesure du possible et toujours après en avoir discuté avec votre médecin, arrêtez l’utilisation concomitante de corticostéroïdes, antipaludiques ou immunosuppresseurs en cas de rage ou de suspicion de rage.
– Faites-vous vacciner contre la rage si vous appartenez à un groupe à risque.
– Rendez-vous le plus rapidement possible chez un médecin si vous avez été en contact avec un animal suspect (morsure, etc).
– Essayez d’obtenir le maximum d’informations sur la transmission éventuelle de la maladie. Essayez de savoir quelle espèce d’animal vous a mordu, s’il était domestique ou sauvage.
– Il est conseillé, si possible, que l’animal vous ayant mordu puisse être capturé sans lui causer de blessures, il sera ensuite plus facile de bien l’examiner (recherche du virus de la rage, etc). Evitez donc de tuer l’animal avec des blessures dans la tête, car cela pourrait nuire à l’identification éventuelle de la rage chez l’animal. Demandez conseil à un médecin ou à une autorité de santé compétente.
Prévention
– La prévention de la rage repose sur la vaccination, soit en prophylaxie (avant contact avec l’animal) ou en post-exposition. Demandez conseil à un médecin pour davantage d’information sur la vaccination de la rage.
– Faites vacciner vos animaux de compagnie comme les chiens et les chats contre la rage, parlez-en avec votre vétérinaire.
– Si vous importez un animal (de l’étranger), il faudra vous informer correctement auprès du vétérinaire (en Suisse, au niveau cantonal) ou d’une autorité compétente comme le Service de la consommation et des affaires vétérinaires (SCAV) au niveau du Canton de Vaud en Suisse. Il est important de connaître les réglementations concernant l’importation d’animaux, qui peuvent varier d’un pays à l’autre.
 – Ne touchez jamais un animal sauvage qui présente un comportement anormal, qui semble malade ou blessé. La règle de base est d’appeler le garde-faune qui prendra en charge la situation.
– Ne touchez jamais un animal sauvage qui présente un comportement anormal, qui semble malade ou blessé. La règle de base est d’appeler le garde-faune qui prendra en charge la situation.
En cas de morsure par une chauve-souris, il faut systématiquement prendre contact avec son médecin traitant qui engagera les mesures de prophylaxie nécessaires.
Nom anglais de la maladie :
Rabies
Crédits photos :
Adobe Stock, Pharmanetis Sàrl
Historique de la mise à jour – Dossier revu médicalement :
– 07.10.2024 (par Xavier Gruffat, pharmacien)
– 01.07.2022 (par Xavier Gruffat, pharmacien)
Références scientifiques et bibliographie :
- Understanding rabies, article de la Mayo Clinic datant du 1er octobre 2024, site accédé par Creapharma.ch le 1er octobre 2024 et le lien marchait à cette date
- Agence de presse suisse Keystone-ATS, avec notre partenaire Pharmapro.ch qui est client de l’agence. Le 7 septembre 2023
- Communiqué de presse d’une étude “Safety and efficacy of rabies immunoglobulin in pediatric patients with suspected exposure” sur la rage publiée sur le site EurkekAlert!, 10 février 2021
- Communiqué de presse d’une étude “Safety and efficacy of rabies immunoglobulin in pediatric patients with suspected exposure” sur la rage publiée sur le site EurkekAlert!, 10 février 2021
- Understanding rabies, article de la Mayo Clinic datant du 1er octobre 2024, site accédé par Creapharma.ch le 1er octobre 2024 et le lien marchait à cette date
- Mises à jour de l’institut Tropimed, relayées sur le site suisse éditée par une pharmacienne Pharmama.ch en janvier 2020
- Understanding rabies, article de la Mayo Clinic datant du 1er octobre 2024, site accédé par Creapharma.ch le 1er octobre 2024 et le lien marchait à cette date
- Article de la Cleveland Clinic (Health Library), Rabies, datant du 27 août 2022, site accédé par Creapharma.ch le 1er octobre 2024 et le lien marchait à cette date
- Folha de S. Paulo du 1er juillet 2021.
- Article de la Cleveland Clinic (Health Library), Rabies, datant du 27 août 2022, site accédé par Creapharma.ch le 1er octobre 2024 et le lien marchait à cette date
- ECDC 12.11.2019, NathNAC 17.12.2019.