Fiasp® ultra-fast-acting, PumpCart®
Information destinée aux patients en Suisse
Qu’est-ce que Fiasp ultra-fast-acting PumpCart et quand doit-il être utilisé ?
Fiasp ultra-fast-acting est utilisé sur prescription médicale pour abaisser les taux de glycémie trop élevés chez les adultes, les adolescents et les enfants à partir d’un an atteints du diabète sucré. Le diabète sucré est une maladie dans laquelle l’organisme ne produit plus suffisamment d’insuline pour contrôler la glycémie.
La cartouche Fiasp ultra-fast-acting PumpCart® est une préparation d’insuline utilisée dans une pompe:
– Elle couvre vos besoins quotidiens totaux en insuline: à la fois vos besoins en insuline basale (besoins journaliers de base) et vos besoins en insuline bolus (besoins en insuline au moment des repas).
– Avant d’utiliser une cartouche Fiasp ultra-fast-acting PumpCart® dans la pompe, vous devez avoir reçu, de votre médecin ou votre infirmier/ère, des instructions claires concernant l’utilisation.
Fiasp ultra-fast-acting PumpCart® ne peut être utilisé que dans les pompes à insuline qui lui sont destinées (voir «Comment utiliser Fiasp ultra-fast-acting PumpCart®»).
Besoins en insuline basale (couvrant toute la journée):
Lorsque vous utilisez Fiasp ultra-fast-acting PumpCart® dans une pompe, votre insuline sera délivrée de manière continue dans votre corps.
– Cela couvre vos besoins en insuline basale tout au long de la journée.
– Avant de fixer ou de modifier le débit basal, veuillez lire attentivement le manuel d’utilisation de la pompe (guide de l’utilisateur).
Besoins en insuline bolus (couvrant les repas):
– Prenez votre insuline bolus jusqu’à 2 minutes avant le début du repas, et éventuellement jusqu’à 20 minutes après le début du repas. (Voir rubrique «Comment utiliser Fiasp ultra-fast-acing PumpCart® ?»).
– Son effet maximal est atteint entre 1 et 3 heures après l’injection bolus.
– Son effet dure de 3 à 5 heures.
De quoi faut-il tenir compte en dehors du traitement ?
Pour obtenir un contrôle optimal de votre glycémie, respectez scrupuleusement les recommandations de votre médecin et/ou de l’équipe de diabétologie concernant le type d’insuline, la posologie, le moment de l’administration, la surveillance de la glycémie, le régime alimentaire et l’activité physique.
Quand Fiasp ultra-fast-acting PumpCart ne doit-il pas être utilisé ?
Fiasp ultra-fast-acting PumpCart® ne doit pas être utilisé:
– si vous êtes allergique (hypersensibilité) à l’insuline asparte ou à un autre excipient de Fiasp ultra-fast-acting PumpCart® (voir sous «Que contient Fiasp ultra-fast-acting PumpCart® ?»).
– si vous constatez les premiers signes d’une hypoglycémie (voir sous «Quels effets secondaires Fiasp ultra-fast-acting PumpCart® peut-il provoquer ?»).
Quelles sont les précautions à observer lors de l’utilisation de Fiasp ultra-fast-acting PumpCart ?
Adressez-vous à votre médecin, pharmacien ou infirmier/ère avant d’utiliser Fiasp ultra-fast-acting PumpCart®. Veuillez être particulièrement attentif/-ve aux éléments suivants:
Hypoglycémie
Les diabétiques traités par l’insuline sont toujours exposés à un risque d’hypoglycémie, notamment en cas d’injections irrégulières, d’apport alimentaire irrégulier (par exemple en sautant un repas), après des vomissements et/ou des diarrhées, pendant une activité physique inhabituelle, lorsque les taux de sucre dans le sang fluctuent fortement ou sont en moyenne faibles, et au début du traitement.
L’effet hypoglycémiant se produit plus rapidement avec Fiasp ultra-fast-acting qu’avec les autres insulines de repas, ce qui signifie que l’hypoglycémie peut survenir plus tôt après l’injection.
Dans certaines situations, notamment lors du passage à une autre préparation, les symptômes d’alerte de l’hypoglycémie peuvent être affaiblis, ce qui peut se produire de manière inattendue (voir la rubrique «Quels effets secondaires Fiasp ultra-fast-acting PumpCart® peut-il provoquer ?»).
Pour prévenir l’hypoglycémie, vous devez toujours avoir sur vous des morceaux de sucre ou du sucre de raisin (pas de succédanés de sucre) et les prendre dès les premiers signes d’hypoglycémie.
Hyperglycémie
Les diabétiques sont par principe exposés à un risque d’hyperglycémie. Cette dernière peut apparaître:
– si vous avez oublié de vous injecter de l’insuline;
– si vous avez injecté, plusieurs fois de suite, moins d’insuline que ce dont vous aviez besoin;
– en cas d’infection ou de fièvre;
– si vous avez mangé plus que d’habitude;
– si vous avez pratiqué moins d’activité physique que d’habitude.
Les signes d’alerte apparaissent progressivement. Ils comprennent: augmentation de l’envie d’uriner; soif; perte d’appétit; malaises (nausées ou vomissements); obnubilation ou fatigue; peau rouge et sèche; sécheresse buccale et haleine dégageant une odeur fruitée (rappelant l’acétone).
Si vous constatez l’un de ces signes d’alerte: mesurez votre glycémie et, si possible, mesurez aussi la teneur en cétones de vos urines; puis demandez immédiatement conseil à votre médecin.
Il peut s’agir des premiers signes d’un état très grave, nommé «acidocétose diabétique». Si cet état n’est pas traité, il peut mener au coma diabétique et voire à la mort.
Modifications cutanées au site d’injection
Il faut effectuer une rotation des sites d’injection pour prévenir des modifications cutanées telles que des grosseurs sous la peau. L’insuline risque de ne pas agir correctement si vous l’injectez dans une zone présentant des grosseurs (voir «Comment utiliser Fiasp ultra-fast-acting, PumpCart® ?»). Contactez votre médecin si vous injectez actuellement dans une zone présentant des grosseurs avant de commencer à injecter dans une autre zone. Votre médecin peut vous demander de contrôler votre glycémie de plus près et d’ajuster votre dose d’insuline ou celle de vos autres médicaments antidiabétiques.
Si vous arrêtez l’injection d’insuline
Cela peut provoquer une hyperglycémie sévère (un taux de sucre très élevé) et une acidocétose (formation d’acide dans le sang, étant donné que l’organisme dégrade de la graisse à la place du sucre). N’arrêtez jamais de prendre votre insuline sans en avoir parlé à un médecin. Celui-ci vous dira ce qu’il faut faire.
Contactez votre médecin si, au début du traitement par l’insuline, vous observez des troubles visuels, des douleurs névralgiques ou des articulations enflées.
Si vous conduisez des véhicules ou utilisez des machines
Si votre glycémie est trop basse ou trop élevée, vos capacités de concentration et de réaction peuvent être altérées, et donc vos capacités de conduite ou d’utilisation de machines. N’oubliez pas que vous pouvez vous mettre en danger ou mettre les autres en danger. Veuillez demander à votre médecin si vous êtes en mesure de conduire si:
– vous souffrez souvent d’hypoglycémie;
– vous avez de la peine à reconnaître les hypoglycémies;
– vous avez eu des hypoglycémies sévères dans le passé.
Certaines maladies ou activités peuvent influencer votre besoin en insuline. Veuillez informer votre médecin ou votre pharmacien:
– si vous souffrez de troubles fonctionnels des reins, du foie, des glandes surrénales, de l’hypophyse ou de la thyroïde;
– si vous exercez plus d’activité physique que d’habitude ou si vous souhaitez modifier votre plan alimentaire normal. Cela peut influencer votre glycémie;
– si vous êtes malade (en particulier lors de diarrhées et de vomissements ainsi que lors de maladies infectieuses). Continuez à prendre votre insuline et consultez votre médecin;
– si vous voyagez à l’étranger. Les déplacements dans d’autres fuseaux horaires peuvent modifier votre besoin en insuline et les heures d’injection. Contactez votre médecin si vous prévoyez un tel voyage.
Veuillez informer votre médecin ou votre pharmacien
– si vous souffrez d’une autre maladie,
– si vous êtes allergique ou
– si vous prenez déjà d’autres médicaments en usage interne ou externe (même en automédication)!
Cela est important, car ces médicaments peuvent influencer l’effet de l’insuline et/ou la glycémie. Dans ce cas, il peut être nécessaire d’adapter la quantité d’insuline administrée, afin d’éviter des glycémies trop faibles ou trop élevées. Veuillez en tenir compte non seulement quand vous prenez un nouveau médicament, mais également lorsque vous l’arrêtez à nouveau. La liste ci-après mentionne des exemples d’interactions avec d’autres médicaments; votre médecin ou votre pharmacien possède une liste exhaustive.
Parmi les médicaments pouvant provoquer une baisse de la glycémie, on trouve certains médicaments destinés au traitement de l’hypertension artérielle, de maladies infectieuses, de la dépression et de la fièvre/de douleurs (Aspirine). L’alcool peut provoquer une aggravation dangereuse de l’hypoglycémie. Les bêtabloquants peuvent affaiblir ou masquer les signes d’une hypoglycémie.
Parmi les médicaments susceptibles de provoquer une hausse de la glycémie, on trouve entre autres des contraceptifs oraux, des corticostéroïdes, certains médicaments utilisés dans le traitement du sida, de l’asthme ou d’allergies, ainsi que certains neuroleptiques et diurétiques.
La consommation de marijuana peut aussi provoquer une hausse de la glycémie (d’autres substances illégales n’ont pas été testées).
Si vous buvez de l’alcool, votre besoin en insuline peut changer, étant donné que votre glycémie peut augmenter ou diminuer. Une surveillance étroite est recommandée.
Certains médicaments peuvent provoquer aussi bien une hausse qu’une baisse de la glycémie.
Pioglitazone (antidiabétique oral pour le traitement du diabète sucré de type 2)
Certains patients ayant un diabète sucré de type 2 depuis longtemps et une affection cardiaque ou ayant eu un accident vasculaire cérébral, traités à la fois avec la pioglitazone et avec l’insuline, ont développé une insuffisance cardiaque. Veuillez informer votre médecin aussi vite que possible si des symptômes d’une insuffisance cardiaque comme un souffle court inhabituel ou une prise de poids rapide ou encore des gonflements locaux (œdèmes) apparaissent.
Renseignez-vous toujours sur les interactions possibles lorsque vous vous faites prescrire un nouveau médicament ou que vous achetez un médicament à la pharmacie. N’oubliez pas que les interactions avec d’autres médicaments ne sont pas toujours prévisibles et que les contrôles de la glycémie doivent être effectués fréquemment.
Enfants et adolescents
Fiasp ultra-fast-acting n’est pas recommandé pour les adolescents et les enfants de moins d’un an.
Il est recommandé de surveiller étroitement la glycémie lorsque ce médicament est utilisé après le début du dernier repas de la journée afin d’éviter une hypoglycémie nocturne (voir la rubrique «Quels effets secondaires Fiasp ultra-fast-acting PumpCart® peut-il provoquer ?»)
Il n’existe aucune expérience de l’utilisation de Fiasp ultra-fast-acting chez les enfants de moins d’un an.
Comme pour toutes les insulines, la surveillance des glycémies devrait être intensifiée chez les patients âgés et les patients atteints d’un trouble de la fonction rénale ou hépatique et la dose de Fiasp ultra-fast-acting PumpCart® doit être adaptée individuellement.
Vous devez toujours porter sur vous votre carte de diabétique et informer votre entourage de votre diabète (voir également sous «Quels effets secondaires Fiasp ultra-fast-acting PumpCart® peut-il provoquer ?»).
Informations importantes concernant certains composants de Fiasp ultra-fast-acting
Ce médicament contient moins de 1 mmol de sodium (23 mg) par dose. Cela signifie que ce
médicament est essentiellement «sans sodium».
Fiasp ultra-fast-acting contient du métacrésol, qui dans de rares cas peut provoquer des réactions allergiques.
Fiasp ultra-fast-acting PumpCart peut-il être utilisé pendant la grossesse ou l’allaitement ?
Si vous prévoyez une grossesse, si vous êtes enceinte ou si vous allaitez, adressez-vous à votre médecin pour obtenir des conseils avant d’utiliser ce médicament. Il n’existe pas d’expérience clinique avec Fiasp ultra-fast-acting pendant la grossesse.
Il est possible que votre dose d’insuline doive être adaptée durant la grossesse et après l’accouchement. Une gestion attentive de votre diabète est nécessaire pendant la grossesse. La prévention des hypoglycémies est particulièrement importante pour la santé de votre bébé.
Fiasp ultra-fast-acting peut être utilisé pendant l’allaitement. Cependant, il pourra être nécessaire d’ajuster votre dose d’insuline et votre régime alimentaire.
Comment utiliser Fiasp ultra-fast-acting PumpCart ?
Veillez à toujours utiliser ce médicament en suivant exactement les indications de votre médecin. Consultez votre médecin, de votre pharmacien ou de votre professionnel de la santé en cas de doute.
Si vous êtes aveugle ou malvoyant(e) et que vous ne pouvez pas lire l’écran de la pompe, n’utilisez pas cette pompe sans assistance. Demandez l’aide d’une personne ayant une bonne vue et étant formée à l’utilisation de la pompe.
Posologie et moment d’utilisation de Fiasp ultra-fast-acting PumpCart®
La posologie de l’injection sont déterminés par le médecin traitant sur la base de votre situation métabolique individuelle et de votre mode de vie.
Votre médecin décidera avec vous:
– combien de Fiasp ultra-fast-acting vous avez besoin pour chaque repas;
– quand vérifier votre taux de sucre dans le sang, et si vous avez besoin d’une dose supérieure ou inférieure.
Si vous voulez changer votre régime alimentaire habituel, assurez-vous de consulter votre médecin ou professionnel de la santé, car le changement de régime alimentaire peut modifier vos besoins en insuline.
Si votre médecin vous a fait passer d’une sorte ou d’une marque d’insuline à une autre, votre dose devra éventuellement être adaptée par le médecin.
Ne changez pas la dose prescrite de votre propre chef. Adressez-vous à votre médecin ou à votre pharmacien si vous estimez que l’efficacité de votre médicament est trop faible ou au contraire trop forte.
Si vous utilisez d’autres médicaments, demandez à votre médecin ou professionnel de la santé si votre traitement doit être ajusté.
Instructions d’utilisation
Avant d’utiliser Fiasp ultra-fast-acting PumpCart®:
– Veuillez lire et suivre les instructions du manuel d’utilisation de la pompe (guide de l’utilisateur) fourni avec votre pompe à insuline.
– Vérifiez le nom et la concentration sur l’étiquette de la cartouche (PumpCart®) pour vous assurer qu’il s’agit bien de Fiasp ultra-fast-acting.
– Ne partagez pas le matériel de perfusion (tubulure et aiguille) et la cartouche Fiasp ultra-fast-acting PumpCart®.
– Le changement du matériel de perfusion doit se faire conformément aux instructions du manuel fourni avec le matériel de perfusion.
N’utilisez jamais Fiasp ultra-fast-acting PumpCart®:
– si la cartouche ou le dispositif contenant la cartouche que vous utilisez est tombé, endommagé ou écrasé. Dans ce cas, ramenez-le à votre pharmacien.
– si la cartouche n’a pas été conservée correctement (voir la rubrique «À quoi faut-il encore faire attention ?»).
– si l’insuline n’est pas incolore et limpide (par exemple si elle est trouble).
Les instructions d’utilisation détaillées sont fournies au verso de cette notice.
Injection de Fiasp ultra-fast-acting
Fiasp ultra-fast-acting PumpCart® ne convient que pour les injections sous la peau (sous-cutanées). Utilisez seulement une pompe conçue pour une utilisation avec cette cartouche.
– Avant l’utilisation de la cartouche Fiasp ultra-fast-acting PumpCart® dans la pompe, votre médecin ou votre professionnel de la santé vous montrera comment l’utiliser.
– Demandez conseils à votre médecin si vous devez employer une autre méthode pour vous injecter de l’insuline.
Sites d’injection
– Les sites d’injection les plus adéquats sont: la paroi abdominale, le haut du bras ou la face antérieure de la cuisse.
– N’effectuez jamais d’injection directement dans une veine ou dans un muscle.
– Lorsque vous changez le matériel de perfusion (tubulure et aiguille), veillez à changer l’endroit où vous insérez l’aiguille. Ceci permettra de réduire le risque de développer des modifications de la peau (voir la rubrique «Quels effets secondaires Fiasp ultra-fast-acting PumpCart® peut-il provoquer ?»).
Que faire en cas de panne de la pompe ?
Assurez-vous de toujours avoir un autre système d’administration par voie sous-cutanée de votre insuline (par exemple, un stylo injecteur d’insuline ou une seringue) au cas où votre pompe ne fonctionnerait plus.
Si vous avez utilisé plus de Fiasp ultra-fast-acting que vous n’auriez dû
Si vous utilisez trop d’insuline, votre taux de sucre dans le sang peut devenir trop bas (hypoglycémie). Voir les conseils de la rubrique «Quels effets secondaires Fiasp ultra-fast-acting PumpCart® peut-il provoquer ?» «Que faire en cas d’hypoglycémie ?».
Si vous oubliez d’utiliser Fiasp ultra-fast-acting
Si vous oubliez de prendre votre insuline, votre taux de sucre dans le sang peut devenir trop élevé (hyperglycémie). Voir la rubrique «Quels effets secondaires Fiasp ultra-fast-acting PumpCart® peut-il provoquer ?» «Que faire en cas d’hyperglycémie ?».
Trois précautions simples pour éviter d’avoir un taux de sucre dans le sang trop bas ou trop élevé:
– gardez toujours sur vous des cartouches de remplacement;
– portez toujours sur vous quelque chose signalant que vous êtes diabétique;
– emportez toujours avec vous des produits contenant du sucre. Voir la rubrique «Quels effets secondaires Fiasp ultra-fast-acting PumpCart® peut-il provoquer ?» «Que faire en cas d’hypoglycémie ?».
Quels effets secondaires Fiasp ultra-fast-acting PumpCart peut-il provoquer ?
Comme tous les médicaments, Fiasp ultra-fast-acting peut entraîner des effets secondaires qui n’apparaissent toutefois pas chez tous les patients.
Très fréquents (concerne plus d’un utilisateur sur 10)
Hypoglycémie
Un faible taux de sucre dans le sang (hypoglycémie) survient très fréquemment lors d’un traitement par insuline (peut survenir chez plus de 1 personne sur 10). Ceci peut être très grave. Si votre taux de sucre dans le sang est trop bas, vous pouvez perdre connaissance. Une hypoglycémie sévère peut entraîner des lésions cérébrales et peut menacer le pronostic vital. Si vous ressentez les symptômes d’un faible taux de sucre dans le sang, prenez immédiatement des mesures pour augmenter votre taux de sucre dans le sang.
Une hypoglycémie peut apparaître si:
Vous buvez de l’alcool, vous injectez trop d’insuline, vous exercez plus d’activité physique que d’habitude, vous mangez trop peu ou omettez un repas.
Les signes d’alerte d’une hypoglycémie peuvent apparaître brusquement et comprennent:
Maux de tête; troubles du langage; palpitations cardiaques; sueurs froides; peau blanche et froide; malaise; faim intense; tremblements, nervosité ou anxiété; fatigue anormale, faiblesse et somnolence, confusion mentale, difficultés de concentration et modification passagère de la vision.
Les symptômes d’alerte d’une hypoglycémie peuvent être affaiblis. Cela peut être le cas en particulier lors d’un traitement visant des taux de glycémie bas, mais aussi notamment lors de diabète existant depuis longtemps ou lors d’un changement de produit.
Que faire en cas d’hypoglycémie ?
– prenez du sucre de raisin ou un en-cas supplémentaire à forte teneur en sucre, comme du jus de fruit, des sucreries ou des biscuits. Emportez avec vous du sucre de raisin ou un en-cas riche en sucres;
– mesurez la glycémie, si possible, et reposez-vous. Vous devrez peut-être vérifier votre glycémie plusieurs fois;
– Attendez que les signes de l’hypoglycémie aient disparu ou que votre taux de sucre dans le sang se soit stabilisé. Puis continuez votre traitement insulinique comme d’habitude.
Ce que les tiers doivent faire si vous vous évanouissez:
Informez toutes les personnes avec lesquelles vous passez du temps que vous êtes diabétique. Dites-leur ce qui pourrait se passer lorsque votre taux de sucre dans le sang est trop bas, comme le risque d’évanouissement.
Informez-les que, si vous vous évanouissez, elles doivent:
– vous allonger sur le côté et
– appeler immédiatement un médecin
– elles ne doivent rien vous donner à manger ni à boire, car cela pourrait vous étouffer.
Vous pouvez reprendre connaissance plus rapidement avec une injection de glucagon. Seule une personne ayant appris à le faire peut vous faire cette injection.
– Si on vous injecte du glucagon, vous aurez aussi besoin d’un aliment sucré dès que vous reprendrez connaissance.
– Si vous ne répondez pas à une injection de glucagon, vous devrez être traité(e) à l’hôpital.
– Lorsqu’une hypoglycémie sévère prolongée n’est pas traitée, elle peut entraîner une lésion cérébrale (passagère ou durable) voire mener à la mort.
Adressez-vous à votre médecin si:
– votre taux de sucre dans le sang a été si bas que vous avez perdu connaissance
– on vous a administré une injection de glucagon
– vous avez eu récemment plusieurs fois un taux de sucre trop bas dans le sang.
Il est important de déterminer la raison de votre hypoglycémie afin d’éviter des récidives. La quantité d’insuline et le moment de l’administration d’insuline, l’alimentation ou l’activité physique devront éventuellement être adaptés.
Fréquents (chez 1 à 10 utilisateurs sur 100)
Réactions au site d’administration/de perfusion: des réactions locales à l’endroit où vous faites l’injection peuvent se produire. Les signes peuvent être les suivants: éruption cutanée, rougeur, inflammation, ecchymose, irritation, douleurs et démangeaisons. Des réactions au niveau du site de perfusion (notamment des rougeurs, inflammations, irritations, douleurs, ecchymoses et démangeaisons) ont été signalées. Généralement, les réactions disparaissent après un traitement ultérieur.
Réactions cutanées: des signes d’allergie peuvent apparaître sur la peau comme un eczéma, une éruption cutanée, des démangeaisons, de l’urticaire ou une dermatite.
Occasionnels (1 à 10 utilisateurs sur 1000)
Modifications cutanées au site d’injection: si vous injectez trop souvent votre insuline au même endroit, le tissu adipeux peut devenir soit plus mince (lipoatrophie), soit plus épais (lipohypertrophie). Des grosseurs sous la peau peuvent également être causées par l’accumulation d’une protéine appelée amyloïde (amyloïdose cutanée; fréquence inconnue). L’insuline risque de ne pas agir correctement si vous l’injectez dans une zone présentant des grosseurs. Changez de site d’injection à chaque fois pour éviter de telles modifications cutanées.
Réactions allergiques généralisées: des réactions allergiques généralisées, comme une éruption cutanée sur tout le corps et le gonflement du visage, peuvent se produire. Ces réactions peuvent rarement être graves.
– Consultez un médecin si les effets secondaires énumérés ci-dessus ne disparaissent pas ou se propagent dans tout le corps.
– Interrompez immédiatement l’utilisation de Fiasp ultra-fast-acting et consultez un médecin si vous avez des symptômes d’une réaction allergique grave:
– Les signes d’une allergie peuvent se propager à d’autres parties du corps;
– Si vous ressentez soudainement un malaise et si vous avez des accès de transpiration, des nausées (vomissements), des difficultés respiratoires, une accélération du rythme cardiaque ou des vertiges.
Hyperglycémie
Une hyperglycémie peut apparaître si:
Vous mangez plus que d’habitude ou faites moins d’efforts physiques que d’habitude; vous buvez de l’alcool; vous avez une infection ou de la fièvre; vous n’avez pas injecté suffisamment d’insuline; vous prenez de façon répétée une dose d’insuline inférieure à vos besoins; vous avez oublié de prendre votre insuline ou vous avez arrêté de prendre de l’insuline sans en parler à votre médecin.
Signes annonciateurs d’un taux élevé de sucre dans le sang – Ils apparaissent habituellement de façon progressive:
rougeur, sécheresse de la peau, somnolence ou fatigue, sécheresse buccale, odeur fruitée (acétonique) de l’haleine, envie plus fréquente d’uriner, sensation de soif, perte d’appétit, nausées ou vomissements.
Ces signes peuvent indiquer que vous souffrez d’un état très grave appelé acidocétose diabétique. Il s’agit d’une accumulation d’acide dans le sang parce que l’organisme dégrade les graisses au lieu du sucre. En absence de traitement, l’acidocétose peut entraîner un coma diabétique et éventuellement le décès.
Si vous observez un de ces signes annonciateurs:
– contrôlez votre taux de sucre dans le sang;
– recherchez la présence de corps cétoniques dans vos urines;
– consultez immédiatement un médecin.
Troubles visuels: si vous débutez une insulinothérapie, des troubles visuels peuvent apparaître occasionnellement, mais ceux-ci disparaissent normalement à nouveau.
Rétinopathie diabétique: si vous présentez une rétinopathie diabétique et que votre glycémie s’améliore très rapidement, votre rétinopathie peut s’aggraver. Demandez l’avis de votre médecin à ce sujet.
Gonflement des articulations: au début d’une insulinothérapie, une accumulation de liquide peut provoquer des gonflements de votre cheville et d’autres articulations. Ces gonflements disparaissent rapidement.
Neuropathie douloureuse (douleur des nerfs): si votre glycémie s’améliore très rapidement, vous pourrez avoir des douleurs provoquées par les nerfs. Il s’agit d’une neuropathie douloureuse aiguë, qui est normalement passagère.
Si vous remarquez des effets secondaires, veuillez contacter votre médecin ou votre pharmacien. Cela vaut notamment pour les effets secondaires qui ne sont pas mentionnés dans la présente notice.
À quoi faut-il encore faire attention ?
Tenir hors de portée des enfants.
Ce médicament ne doit pas être utilisé au-delà de la date figurant après la mention «EXP» sur le récipient. La date de péremption fait référence au dernier jour du mois.
Recommandations en matière de stockage
Avant la première ouverture:
Conserver au réfrigérateur (2 et 8°C). Ne pas congeler. Maintenir à distance de l’élément de refroidissement. Conserver la cartouche dans l’emballage extérieur afin de la protéger de la lumière.
Après la première utilisation ou gardé sur soi en réserve:
– Ne pas mettre au réfrigérateur en cours d’utilisation.
– Vous pouvez garder sur vous en réserve votre cartouche (PumpCart®) à température ambiante (ne dépassant pas 30°C) jusqu’à 2 semaines.
– Par la suite, la cartouche peut être utilisée dans une pompe à insuline conçue pour être utilisée avec cette cartouche, jusqu’à 7 jours à une température ne dépassant pas 37°C.
– Conservez la cartouche PumpCart® dans son emballage extérieur jusqu’à son utilisation, afin de la protéger des éventuels dommages. En cours d’utilisation, veillez à toujours protéger la cartouche de la lumière.
Ne jetez aucun médicament dans les égouts ou les ordures ménagères. Demandez à votre pharmacien d’éliminer les médicaments que vous n’utilisez plus. Ces mesures contribueront à protéger l’environnement.
Pour de plus amples renseignements, consultez votre médecin ou votre pharmacien, qui disposent d’une information détaillée destinée aux professionnels.
Que contient Fiasp ultra-fast-acting PumpCart ?
Fiasp ultra-fast-acting se présente sous la forme d’une solution injectable limpide, incolore et aqueuse en cartouche (160 unités par 1.6 mL).
Principe actif
La substance active est l’insuline asparte. 1 ml de solution contient 100 unités d’insuline asparte. Chaque cartouche contient 160 unités d’insuline asparte dans une solution de 1,6 ml.
Excipients
Phénol, métacrésol, glycérol, acétate de zinc, phosphate disodique dihydraté, chlorhydrate d’arginine, nicotinamide (vitamine B3), acide chlorhydrique (pour ajustement du pH) et hydroxyde de sodium (pour ajustement du pH) (voir à la fin de la rubrique «Quelles sont les précautions à observer lors de l’utilisation de Fiasp ultra-fast-acting PumpCart® ?»), et eau pour préparations injectables.
Numéro d’autorisation
67809 (Swissmedic)
Où obtenez-vous Fiasp ultra-fast-acting PumpCart ? Quels sont les emballages à disposition sur le marché ?
En pharmacie, sur ordonnance médicale.
Emballages avec 5 cartouches à 1.6 ml (100 U/ml; 160 U par cartouche de PumpCart®): [B]
Titulaire de l’autorisation
Novo Nordisk Pharma AG, Kloten
Domicile: Zürich
Cette notice d’emballage a été vérifiée pour la dernière fois en janvier 2022 par l’autorité de contrôle des médicaments (Swissmedic).
Instructions d’utilisation de Fiasp ultra-fast-acting PumpCart®
Fiasp ultra-fast-acting PumpCart® est à utiliser uniquement avec une pompe à perfusion d’insuline conçue pour être utilisée avec cette cartouche.
– Il ne doit pas être utilisé avec d’autres dispositifs non conçus pour être utilisés avec la cartouche Fiasp ultra-fast-acting PumpCart®.
– Cela pourrait entraîner l’administration d’une dose incorrecte d’insuline et, par conséquent, un taux élevé de sucre dans le sang (hyperglycémie) ou un faible taux de sucre dans le sang (hypoglycémie).
Veuillez lire attentivement ces instructions avant d’utiliser votre cartouche Fiasp ultra-fast-acting PumpCart®.
Veuillez également lire le manuel d’utilisation de la pompe (guide de l’utilisateur) fourni avec votre pompe à insuline.
– La cartouche Fiasp ultra-fast-acting PumpCart® est prête à être utilisée directement dans la pompe.
– La cartouche Fiasp ultra-fast-acting PumpCart® contient 1,6 ml de solution d’insuline asparte, équivalent à 160 unités.
– Ce médicament ne doit jamais être mélangé avec d’autres médicaments.
– Ne remplissez pas la cartouche Fiasp ultra-fast-acting PumpCart®. Une fois vide, elle doit être jetée.
– Veillez toujours à avoir sur vous une cartouche Fiasp ultra-fast-acting PumpCart® de rechange disponible.
– N’utilisez pas la cartouche Fiasp ultra-fast-acting PumpCart® dans un stylo à insuline.
– Protégez la cartouche Fiasp ultra-fast-acting PumpCart® de la chaleur excessive et de la lumière, lors de sa conservation et de son utilisation.
– Tenez la cartouche Fiasp ultra-fast-acting PumpCart® hors de la vue et de la portée des autres personnes, en particulier des enfants.
1. Avant d’insérer une cartouche Fiasp ultra-fast-acting PumpCart® dans votre pompe
– Laissez une cartouche Fiasp ultra-fast-acting PumpCart® revenir à température ambiante.
– Sortez la cartouche Fiasp ultra-fast-acting PumpCart® de son emballage et de son blister.
– Vérifiez l’étiquette pour vous assurer qu’il s’agit bien de la cartouche Fiasp ultra-fast-acting PumpCart®.
– Vérifiez la date de péremption, indiquée sur l’étiquette et sur l’emballage externe.
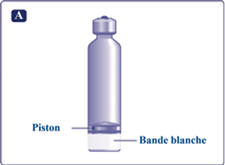
– Vérifiez toujours que la cartouche Fiasp ultra-fast-acting PumpCart® ressemble à ce qu’elle devrait être (figure A). Ne l’utilisez pas si elle est endommagée, si elle fuit ou si le piston s’est déplacé, rendant la partie inférieure du piston visible, c’est à dire au-dessus de la bande blanche. Ceci peut être le résultat d’une fuite d’insuline. Sur la figure A, la partie inférieure du piston est cachée derrière la bande blanche comme il se doit. Si vous pensez que la cartouche Fiasp ultra-fast-acting PumpCart® est endommagée, rapportez-la à votre pharmacien.
– Vérifiez que l’insuline contenue dans la cartouche Fiasp ultra-fast-acting PumpCart® est limpide et incolore. Si l’insuline paraît opaque, n’utilisez pas la cartouche Fiasp ultra-fast-acting PumpCart®. La cartouche pourrait contenir des petites bulles.
2. Insertion d’une cartouche Fiasp ultra-fast-acting PumpCart® neuve dans votre pompe
– Suivez les instructions du manuel d’utilisation de la pompe, pour insérer une cartouche Fiasp ultra-fast-acting PumpCart® neuve dans votre pompe.
– Insérez une cartouche Fiasp ultra-fast-acting PumpCart® dans le compartiment de la cartouche de la pompe, en insérant le piston en premier.
– Fixez le dispositif de perfusion avec la cartouche Fiasp ultra-fast-acting PumpCart® en attachant l’adaptateur sur votre pompe.
– Suivez les instructions du manuel d’utilisation de la pompe, afin de continuer à l’utiliser.
3. Retrait d’une cartouche Fiasp ultra-fast-acting PumpCart® vide de votre pompe
– Suivez les instructions du manuel d’utilisation de la pompe, afin de retirer une cartouche Fiasp ultra-fast-acting PumpCart® vide de votre pompe.
– Retirez l’adaptateur du dispositif de perfusion de la cartouche Fiasp ultra-fast-acting PumpCart® vide.
– Jetez la cartouche Fiasp ultra-fast-acting PumpCart® vide et le dispositif de perfusion utilisé, conformément aux instructions de votre médecin ou de votre infirmier/-ère.
Suivez les étapes décrites dans les rubriques 1 et 2 pour préparer et insérer une cartouche Fiasp ultra-fast-acting PumpCart® neuve dans votre pompe.
Source : Swissmedicinfo.ch
Remarques :
– L’équipe de Creapharma.ch a copié à la main le contenu de Swissmedicinfo le 30.08.2022, attention il ne s’agit pas de la date de mise à jour de la notice du médicament, la date de dernière mise à jour de la notice du médicament est mentionnée dans un paragraphe en gras ci-dessus.
– Comme information interne à Creapharma.ch, il s’agit de la 2ème mise à jour de cette page depuis le lancement début 2021 de cette rubrique. Mise à jour 1 (juin 2021).
– Swissmedicinfo informe via son site Internet les médicaments mis à jour (via rubrique “Textes modifiés”). Creapharma.ch s’engage dans un délai maximum de 30 jours à mettre à jour chaque page médicament provenant de Swissmedicinfo (rubrique Informations destinées aux patients). Cela signifie que pendant quelques jours cette page ne puisse pas être 100% mise à jour. Pour une information toujours mise à jour (actuelle), consultez directement le site Swissmedicinfo.


