Mélanome
Définition
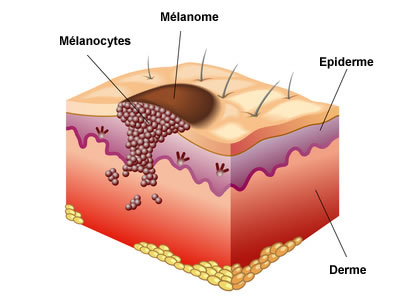
Le mélanome est une tumeur qui atteint les mélanocytes, ces dernières sont des cellules capables de produire le pigment de la peau appelé mélanine.
Il existe différents types de mélanomes comme le mélanome nodulaire, le mélanome malin disséminé, le mélanome lentigo malin, etc.
En français, le mélanome porte aussi le nom de mélanosarcome, mélanome malin ou noevocarcinome. Le mélanome bénin porte le nom de naevus.
Le mélanome est plus dangereux que la plupart des autres formes de cancer de la peau. Il fait partie des formes de cancer les plus agressives, car le mélanome forme souvent des métastases notamment au niveau du cerveau. Mais grâce à l’immunothérapie, le pronostic s’avère meilleur même lors de formation de métastases.
Si le mélanome ne représente qu’environ 1% des cancers de la peau aux Etats-Unis, il est à l’origine d’une grande majorité des décès par cancer de la peau1.
Etymologie
Le mot métastase est une construction depuis deux mots du grec ancien. Le terme méla- signifie “noir” (mélas, mélanos, μέλας, μέλανος) et -ome (ôma, ωμα) en médecine atteste d’une tumeur. Le mot mélanome date du 19ème siècle.
Epidémiologie
– L’incidence du mélanome est plus faible que les autres cas de cancer de la peau avec environ 4% des cas notamment en France, voire même moins ou environ 1% des cas aux Etats-Unis selon l’American Cancer Society (article révisé le 12 janvier 2021). Cependant, vu sa dangerosité il correspond à la majorité des décès dus à un cancer de la peau. En effet, le mélanome peut progresser rapidement et former des métastases.
– Aux Etats-Unis, selon des prévisions de l’American Cancer Society, en 2021 environ 106’110 nouveaux mélanomes seront diagnostiqués (environ 62’260 chez les hommes et 43’850 chez les femmes) et environ 7’180 personnes devraient mourir d’un mélanome (environ 4600 hommes et 2580 femmes).
Aux Etats-Unis le nombre de personnes qui mourraient chaque année de mélanome a fortement augmenté du milieu des années 1980 jusqu’à l’année 2013. A partir de cette date le nombre de décès a baissé d’environ 20% de 2013 à 20162. L’arrivée de nouveaux traitements, notamment à base de médicaments, explique cette petite réduction du nombre de décès.
– En France, en 2015 environ 14’300 cas de mélanomes cutanés et 1773 décès liés à ce cancer ont été recensés en France métropolitaine3.
En France, en 2017 15’404 nouveaux cas de mélanomes cutanés ont été estimés et 1’783 décès (1036 hommes et 747 femmes). Ce cancer représente près de 4% de l’ensemble des cancers incidents et 1,2 % des décès par cancer, tous sexes confondus4.
– En Suisse, le mélanome touche chaque année près de 2700 personnes et en tue quelque 320, selon un article de l’ATS datant d’avril 2018.
Le site suisse de la Ligue contre le cancer évalue à environ 2800 personnes le nombre de nouveaux cas de mélanome chaque année en Suisse. Dans ce pays, le mélanome est le cinquième cancer le plus fréquent5.
La Suisse est considéré comme un pays à haut risque (explication possible : avec un très haut PIB moyen par habitant, cela signifie plus de loisirs comme le ski avec exposition au soleil et voyage dans des pays ensoleillés).
Taux de survie à 5 ans (différences en fonction du stade) :
Aux Etats-Unis le taux de survie à 5 ans du mélanome était de 92% en janvier 2020, selon un article paru dans le Wall Street Journal le 10 janvier 2020. En janvier 2021, il était monté à 93%6.
Ce taux de survie a heureusement beaucoup augmenté, dans les années 2010 et dans les pays dits développés comme l’Amérique du Nord ou l’Europe la survie médiane estimée pour les patients atteints d’un mélanome était de 73% à cinq ans, tandis que dans les pays en voie de développement, cette estimation est de 56%. Grâce à l’utilisation de nouvelles thérapies, le taux de survie globale à 5 ans est passé de 5% à plus de 50% en 20227.
Attention toutefois, il existe des différences en fonction du stade de la maladie. Le taux de survie à 5 ans était de 99% lors d’un cancer localisé, de 66% si le cancer était au niveau régional (en anglais regional) et de 27% si le cancer s’est propagé en formant des métastases (en anglais distant)6.
Statistiques sur la maladie :
– Le mélanome malin représente environ 70% des cas de mélanome.
– Le mélanome nodulaire représente environ 15% des cas de mélanome.
– Le mélanome acral lentigineux survient dans environ 10% des cas de mélanome. Ce type est plus fréquent chez les personnes âgées, et s’observe surtout dans la région palmo-plantaire, sur le lit et le pourtour des ongles.
– Le mélanome lentigo survient dans environ 5% des cas, généralement chez les personnes âgées. Ce type est plus fréquent pour une peau avec dommages du soleil (forte exposition dans le passé) et peut concerner la tête, le cou ou les bras.
Différences entre hommes et femmes :
Les hommes meurent davantage de mélanome que les femmes, selon des recherches du Cancer Research UK au Royaume-Uni le taux de mortalité du mélanome malin serait de 70% plus élevé chez les hommes que chez les femmes pour le même nombre de patients diagnostiqués.
Les raisons de cette différence entre sexes ne sont pas encore claires, peut-être un dépistage plus tardif chez les hommes ou des origines biologiques. On sait aussi que les mélanomes apparaissent plus souvent sur les jambes et les bras chez la femme alors que chez l’homme c’est davantage au niveau de la poitrine ou du dos. Le problème est que sur le dos, le mélanome est plus dur à identifier, d’où l’intérêt de se rendre régulièrement chez le médecin et de demander à une autre personne (ex. partenaire) de contrôler les grains de beauté au niveau du dos.
Différences entre blancs et noirs :
Le mélanome est plus de 20 fois plus fréquent chez les blancs que chez les afro-américains aux Etats-Unis, selon l’American Cancer Society.
Causes
Un ensemble de facteurs génétiques et environnementaux favorisent le développement du mélanome.
– Le rayonnement ultraviolet (UV) du soleil mais aussi des rayons UV artificiels (solarium) sont les causes principales du mélanome. Ces rayonnements UV provoquent des lésions de l’ADN des cellules, affectant les gènes qui contrôlent la croissance cellulaire.
Ce dommage est cumulatif et, à partir d’un certain nombre de lésions qui se produisent dans l’ADN de la cellule, celles-ci n’arrivent pas à réparer et commencent à se multiplier en désordre, c’est le début de la tumeur (pour simplifier).
Il existe deux principaux types de rayons UV, les rayons UVA et UVB. Précédemment, les scientifiques croyaient que l’exposition excessive aux UVB était la principale cause du cancer de la peau, cependant, des recherches récentes montrent que les rayons UVA peuvent également être impliqués. Comme on l’a vu, les rayons UV qu’on peut trouver dans des cabines de bronzage (solarium) sont également dangereux pour la santé de la peau.
– Des facteurs génétiques sont associés au développement du mélanome. Dans de tels cas, le cancer est d’origine héréditaire ou du moins en partie, car il est très dur de savoir si l’origine est liée à l’environnement ou aux gènes, il s’agit souvent d’un mélange des deux. On sait que dans environ 50% des tumeurs de type mélanome, on retrouve une mutation du gène BRAF. Ce gène aide à la régulation des cellules de la peau en faisant en sorte qu’elles ne se multiplient que selon leurs besoins.
Les personnes à la peau claire et aux yeux bleus ont un risque beaucoup plus élevé de souffrir de mélanome (facteur 20, lire davantage ci-dessous sous Epidémiologie). A l’inverse, les noirs (Afro-américains par exemple) ou personnes à la peau très foncée développement rarement cette forme de cancer, seulement 0,1% de risque dans une vie. A l’inverse un blanc (caucasien) aux Etats-Unis a 2,6% de risque de développer ce cancer, selon l’American Cancer Society.
– Un médicament très utilisé contre la maladie de Parkinson, la lévodopa, pourrait augmenter le risque de souffrir de cancer de la peau et notamment de mélanome.
Symptômes
Le mélanome peut se présenter comme une lésion noircie avec des contours mal définis, plusieurs couleurs (polychromie), un diamètre qui peut changer au fil du temps ou encore une variation de l’épaisseur de la lésion. Les personnes les plus sujettes au mélanome sont celles qui ont la peau claire, qui ont eu des coups de soleil pendant l’enfance en particulier avec des cloques ou des personnes avec des antécédents familiaux de mélanome.
Chez l’homme le mélanome apparaît le plus souvent sur le visage ou le tronc (y compris dos) alors que chez la femme le mélanome se manifeste surtout sur le bas des jambes, comme le relève la Mayo Clinic. Il faut aussi savoir qu’autant chez les hommes que chez les femmes un mélanome peut apparaître sur une peau qui n’a pas été exposée au soleil.
Stades de la maladie
Le mélanome peut être classé en 4 à 5 stades8 :
1. Stades 0 à 1 (ou stade 0 à I) : le cancer est fin, localisé ou confiné et peut en général être traité par une chirurgie
2. Stade 2 (ou stade II) : le cancer est plus épais, localisé mais peut encore être traité par une chirurgie
3. Stade 3 (ou stade III) : le cancer s’est répandu dans les nodules lymphatiques, le traitement nécessite d’enlever la masse tumorale ainsi que certains nodules lymphatiques, une thérapie médicamenteuse est souvent nécessaire
4. Stade 4 (ou stade IV, formation de métastase) : le cancer s’est répandu vers d’autres organes comme les poumons ou le cerveau, le traitement repose surtout sur la prise de médicaments mais un retrait de la zone tumorale peut aussi être nécessaire.
Auto-examen pour dépister un cancer de la peau et notamment le mélanome
Il est important d’observer régulièrement (par exemple 3 fois par année) toute variation ou changement de chacune de vos lésions pigmentaires (tache, grain de beauté) de votre corps. Prenez si possible une photo. On parle d’auto-examen, cela permet la détection précoce du cancer de la peau, en particulier le mélanome.
Quand vous pratiquez un auto-examen, observez les cinq facteurs ci-dessous (connus sous le nom de ABCDE, parfois aussi seulement ABCD), et si vous observez une variation d’une lésion (tache, grain de beauté) d’un ou plusieurs facteurs suivants veuillez consulter rapidement un médecin (dermatologue de préférence) :
– Asymétrie (une partie ou la moitié de la lésion pigmentaire ne correspond pas à l’autre moitié)
– Bords irréguliers (en plus de bords irréguliers, ils peuvent être déchiquetés, entaillés ou flous)
– Couleur changeante, polychrome (plusieurs couleurs sur les lésions pigmentaires)
– Diamètre supérieur à 0,5 cm (5 mm) ou qui augmente
– Epaississement ou extension (y compris changement de couleur, taille ou forme)
Mélanome oculaire
Un mélanome peut aussi se développer au niveau de l’œil, on parle dans ce cas de mélanome malin de l’œil. Le mélanome oculaire se forme le plus souvent dans la partie de l’œil que vous ne pouvez pas voir lorsque vous vous regardez dans un miroir. Il est donc difficile à détecter.
Vitiligo
De nombreux patients atteints de mélanome développent un vitiligo, une maladie de la peau caractérisée par une décoloration localisée de la peau suite à une destruction des mélanocytes.
Diagnostic
Un diagnostic précoce, c’est à dire, dans les premiers stades du mélanome augmente fortement les chances de guérison (lire aussi ci-dessus dans la rubrique Epidémiologie sur le taux de survie à 5 ans). Comme le mélanome mais aussi les autres cancers de la peau est en général visible à l’œil nu (ce qui n’est pas le cas de tous les cancers), le premier test de diagnostic est une inspection visuelle.
Le médecin observe des taches ou des lésions sur la peau et si elles présentent certaines caractéristiques comme plusieurs couleurs, diamètre important, épaisseur, asymétrie il fera d’autres investigations. Pour détecter le mélanome, les médecins utilisent généralement les signes connus sous ABCDE (lire ci-dessus sous Symptômes).
De plus, le médecin peut dans certains cas effectuer d’autres tests de diagnostic, en plus que ceux purement visuels (ABCDE), comme des radios par rayon-X, une biopsie, des tests sanguins, etc. Avec la biopsie, le médecin peut vérifier la profondeur et la taille du cancer de la peau.
Dans les stades avancés de la maladie (ex. stade 3), une analyse des nodules lymphatiques s’avère importante. Si le mélanome est présent dans les nodules lymphatiques, cela signifie que le cancer s’est répandu au-delà de la tumeur originale. La biopsie des nodules lymphatiques, en anglais sentinel node biopsy, qui consiste à injecter un colorant permet d’identifier un cancer dans les nodules.
Traitements
Chirurgie
L’ablation chirurgicale de la masse tumorale est le traitement primaire du mélanome. Les petites tumeurs peuvent être complètement enlevées, cependant, seule une petite proportion de tumeurs de grande taille peut être totalement éliminées. Les traitements associés peuvent être administrés après la chirurgie en cas de risque élevé de métastases. Dans ce cas, le praticien peut traiter le patient avec des agents chimiothérapeutiques, la radiothérapie, l’immunothérapie en fonction du stade de la tumeur.
Remarques :
– Pendant de nombreuses années, le traitement du mélanome reposait sur la chirurgie et la chimiothérapie8, avant l’arrivée de traitements comme l’immunothérapie.
– Les chances de succès du traitement dépendent de l’avancée de la maladie (stades I à IV, ce dernier stade étant difficile à soigner à cause de la formation de métastases – lire sous Symptômes ci-dessus pour connaître les différents stades de la maladie).
– Lors de stade 3 (III), des nodules lymphatiques peuvent être retirés de façon chirurgicale (en anglais la procédure est appelée sentinel node removal).
– Actuellement les chirurgiens retirent entre 1 et 2 cm de peau de marge ou zone de sécurité autour de la tumeur (mélanome)9, à l’époque jusqu’à 5 cm de peau pouvaient être retirée autour du mélanome.
Chimiothérapie
Les traitements de chimiothérapie (molécules) contre le mélanome comprennent la decarbazine, le témozolomide, la carmustine, la cisplatine, vinca-alcaloïdes (vinblastine), les taxanes (paclitaxel et docétaxel), entre autres.
Immunothérapie
Les agents d’immunothérapie utilisés dans le traitement du mélanome sont des anticorps monoclonaux avec un effet antagoniste sur la réponse immunitaire, effet de suppression de la réponse cellulaire (par exemple comme CTLA-4, DP-1) ou par activation du récepteur, ce qui renforce la réponse immunitaire du patient contre la tumeur (CD137, OX40, CD40). Les traitements utilisés en immunothérapie sont surtout des inhibiteurs de checkpoint (plus d’informations à ce sujet sur le dossier complet sur l’immunothérapie).
Inhibiteurs de point de contrôle immunitaire
Des traitements comme l’ipilimumab (Yervoy®), le nivolumab (Opdivo®) ou le pembrolizumab (Keytruda®), des anticorps monoclonaux administrés en injection, sont particulièrement efficaces contre des mélanomes à des stades avancés (3 notamment). Ces anticorps monoclonaux sont des inhibiteurs de point de contrôle immunitaire ou inhibiteurs de checkpoint (en anglais : immun checkpoint inhibitor). Ces médicaments sont administrés une fois chaque 2 à 6 semaines pendant une année10.
Une étude parue en septembre 2013 a montré que l’ipilimumab avait permis des survies chez certains patients allant jusqu’à 10 ans, selon le Pr Stephen Hodi qui a participé à cette étude. L’ipilimumab est un anticorps monoclonal commercialisé depuis 2011 aux Etats-Unis par le laboratoire BMS (Bristol Myers Squibbs). L’ipilimumab n’est efficace que chez 15% des patients et présente une toxicité non négligeable11. Une autre étude avait montré un taux de survie à 5 ans de 18% chez les patients ayant pris l’ipilimumab. Le Prof. Hodi a lui découvert dans son étude en étudiant les données disponibles de 1800 patients traités avec l’ipilimumab un taux médian de survie de 11,4 mois, mais une évolution nettement plus favorable pour environ 1 cinquième d’entre eux: 3 ans après le début du traitement, 22% étaient toujours vivants, et 7 ans après, ils étaient encore 17%. La survie la plus longue a atteint 9,9 ans. Selon le Pr Hodi, l’allongement de la survie était indépendante des doses de traitements reçues ou de l’existence de traitements associés. L’ipilimumab est un inhibiteur du checkpoint CTLA-4. Le nivolumab est un inhibiteur du checkpoint PD-1.
Le pembrolizumab (Keytruda®, du laboratoire MSD) est un inhibiteur du checkpoint PD-1. Il est aussi possible de combiner des inhibiteurs du checkpoint différents, comme un inhbiteur du CTLA-4 (ex. ipilimumab) et du PD-1 (ex. nivolumab).
Thérapies adjuvantes ou néoadjuvantes
L’immunothérapie peut notamment être réalisée après une chirurgie, on parle de thérapie adjuvante ou avant une chirurgie, on parle de thérapie néoadjuvante.
Virus :
Aux Etats-Unis il existe depuis 2015 un médicament autorisé par la FDA à base de virus, appelé laherparepvec (un virus Herpes simplex de type 1 atténué) avec le nom de marque de Imlygic®. L’idée est que ce virus modifié infiltre le mélanome et tue les cellules cancéreuses. Selon la Mayo Clinic, les effets secondaires de ce traitement viral sont en général modérés, ce qui peut être une alternative chez les personnes qui réagissent mal aux inhibiteurs de point de contrôle immunitaire.
Thérapies ciblées sur le gène BRAF (et inhibiteur du MEK)
Comme on l’a vu dans la rubrique Causes ci-dessus, on sait que dans environ 50% des tumeurs de type mélanome, on retrouve une mutation du gène BRAF. Il existe des médicaments capables de cibler des mélanomes avec une mutation du gène BRAF, on parle d’inhibiteurs de l’enzyme produite par le gène BRAF, comme le vemurafenib (Zelboraf®), le dabrafenib (Tafinlar®) ou l’encorafenib (Braftovi®). La Mayo Clinic précisait en novembre 2021 que des résistances à ces médicaments peuvent survenir, autrement dit la tumeur peut réapparaître. Mais ces cas de résistances peuvent être diminués s’ils sont associés à des médicaments qui inhibent une enzyme appelée MEK. Cette dernière est impliquée avec le gène BRAF dans la croissance cellulaire. Il existe donc sur le marché des médicaments qui associent un inhibiteur du BRAF et du MEK comme : vemurafenib et cobimetinib (Cotellic®), dabrafenib et trametinib (Mekinist®), encorafenib et binimétinib (Mektovi®).
Depuis 2020, il existe aux Etats-Unis un médicament autorisé par la FDA qui associe 3 molécules12 : vemurafenib, cobimetinib et atezolizumab (ce dernier est un inhibiteurs de point de contrôle immunitaire).
Traitement du mélanome oculaire
Les options de traitement du mélanome oculaire dépendront de l’emplacement et de la taille du mélanome dans l’oeil, ainsi que de votre état de santé général et de vos préférences. Le traitement peut comprendre des radiations, une thérapie au laser et l’ablation chirurgicale d’une partie ou de la totalité de l’œil affecté, selon la Mayo Clinic.
Rappel :
Il faut savoir que plus un mélanome est détecté tôt et meilleures seront les chances de guérison (lire aussi ci-dessus sous Epidémiologie).
Phytothérapie (en prévention)
 – Boire 1 à 4 tasses de café par jour permettrait de réduire de 25% le risque de mélanome. Cette méta-analyse (étude d’études) a été publiée en novembre 2015 dans la revue spécialisée American Journal of Clinical Dermatology et a comparé des buveurs de café avec ceux ne consommant pas cette boisson. Il semble que plusieurs antioxydants qu’on retrouve dans le café interfèrent avec les UV du soleil au niveau cellulaire, ce qui diminue la formation de tumeur.
– Boire 1 à 4 tasses de café par jour permettrait de réduire de 25% le risque de mélanome. Cette méta-analyse (étude d’études) a été publiée en novembre 2015 dans la revue spécialisée American Journal of Clinical Dermatology et a comparé des buveurs de café avec ceux ne consommant pas cette boisson. Il semble que plusieurs antioxydants qu’on retrouve dans le café interfèrent avec les UV du soleil au niveau cellulaire, ce qui diminue la formation de tumeur.
– Boire 3 tasses de café par jour était associé à une diminution du risque de souffrir de cancer de la peau, selon une grande étude (étude générale ou umbrela review en anglais) publiée le 22 novembre 2017 dans le journal britannique The BMJ (DOI : 10.1136/bmj.j5024). Cette étude a aussi montré que boire 3 à 4 tasses de café par jour permettait de diminuer le risque de mortalité général et de maladies cardiaques.
Prévention
– Les coups de soleil développés pendant l’enfance (avant 10 ans) représentent un très sérieux facteur de risque du mélanome. Il est donc très important de bien protéger les enfants des rayons du soleil, éviter tout coup de soleil, notamment aux époques et aux heures où les rayons UV sont les plus intenses. L’idéal est d’éviter au maximum une exposition au soleil des enfants notamment en été entre 12h et 16h.
– Evitez l’exposition aux rayons UV artificiels (solarium). Selon l’Organisation Mondiale de la Santé (OMS), ils augmentent le risque de développer un cancer de la peau et en particulier de mélanome.
– Pour prévenir le mélanome, les 2 moyens efficaces consistent à rester à l’ombre toute l’année entre 11h et 15h (certaines sources parlent entre 10h et 14h ou même 16h, comme la Mayo Clinic) ainsi qu’à s’habiller en conséquence lors d’exposition au soleil : chapeau, habits à longues manches et pantalons, lunettes à soleil. Ce dernier conseil est très important pour les enfants. Peut-être que les Touaregs souvent habillés de la tête au pied dans le désert avaient compris ces conseils scientifiquement prouvés avant tout le monde, même si un peu d’exposition au soleil (ex. pendant 20 minutes par jour) est sain pour notamment synthétiser de la vitamine D. L’application de crème solaire semble peu efficace dans la prévention du mélanome (lire davantage d’informations à ce sujet).
News
– Faut-il appliquer de la crème solaire pour prévenir le cancer de la peau ?
Sources & Références :
Mayo Clinic (plusieurs articles comme ici et livres), The Wall Street Journal, American Cancer Society. D’autres sources sont aussi directement mentionnées dans l’article et résumées en bas de page.
Rédaction :
Xavier Gruffat (pharmacien)
Dernière mise à jour :
23.09.2023
-
Anglais : Melanoma
-
Allemand : Melanom
-
Italien : melanoma
-
Portugais : melanoma
-
Espagnol : melanoma
Références scientifiques et bibliographie :
- Article de la Mayo Clinic datant du 19 octobre 2020, site accédé par Creapharma.ch le 18 février 2021 et le lien fonctionnait à cette dernière date
- Newsletter de la Mayo Clinic, Mayo Clinic Health Letter, page 1, édition de décembre 2021 parlant du mélanome aux Etats-Unis, l’article citait l’American Journal of Public Health
- Site Internet Fondation Recherche Médicale, site accédé le 18 février 2021
- Site Internet Institution National du Cancer, article mis à jour le 8 mars 2019, site accédé par Creapharma.ch le 18 février 2021
- Site Internet de la Ligue contre le cancer en Suisse, site accédé par Creapharma.ch le 18 février 2021
- Site Internet de l’American Cancer Society, article actualisé le 29 janvier 2021, site accédé par Creapharma.ch le 18 février 2021
- Kahlon N, Doddi S, Yousif R, et al. Melanoma Treatments and Mortality Rate Trends in the US, 1975 to 2019. JAMA Netw Open. 2022;5(12):e2245269. doi:10.1001/jamanetworkopen.2022.45269
- Newsletter de la Mayo Clinic, Mayo Clinic Health Letter, page 1, édition de décembre 2021 parlant du mélanome aux Etats-Unis
- Newsletter de la Mayo Clinic, Mayo Clinic Health Letter, page 2, édition de décembre 2021 parlant du mélanome aux Etats-Unis
- Newsletter de la Mayo Clinic, Mayo Clinic Health Letter, page 3, édition de décembre 2021 parlant du mélanome aux Etats-Unis
- Agence de presse ATS, Suisse, 29 septembre 2013
- FDA Approves Atezolizumab Plus Cobimetinib/Vemurafenib for Advanced BRAF V600–Mutated Melanoma, article du 25 août 2020, article accédé par Creapharma.ch le 12 novembre 2021


